Eetstoornissen op pediatrie
Dit stappenplan brengt verschillende basiselementen samen bij de aanpak van eetstoornissen op de dienst pediatrie van algemene ziekenhuizen.

Dit stappenplan brengt verschillende basiselementen samen bij de aanpak van eetstoornissen op de dienst pediatrie van algemene ziekenhuizen.
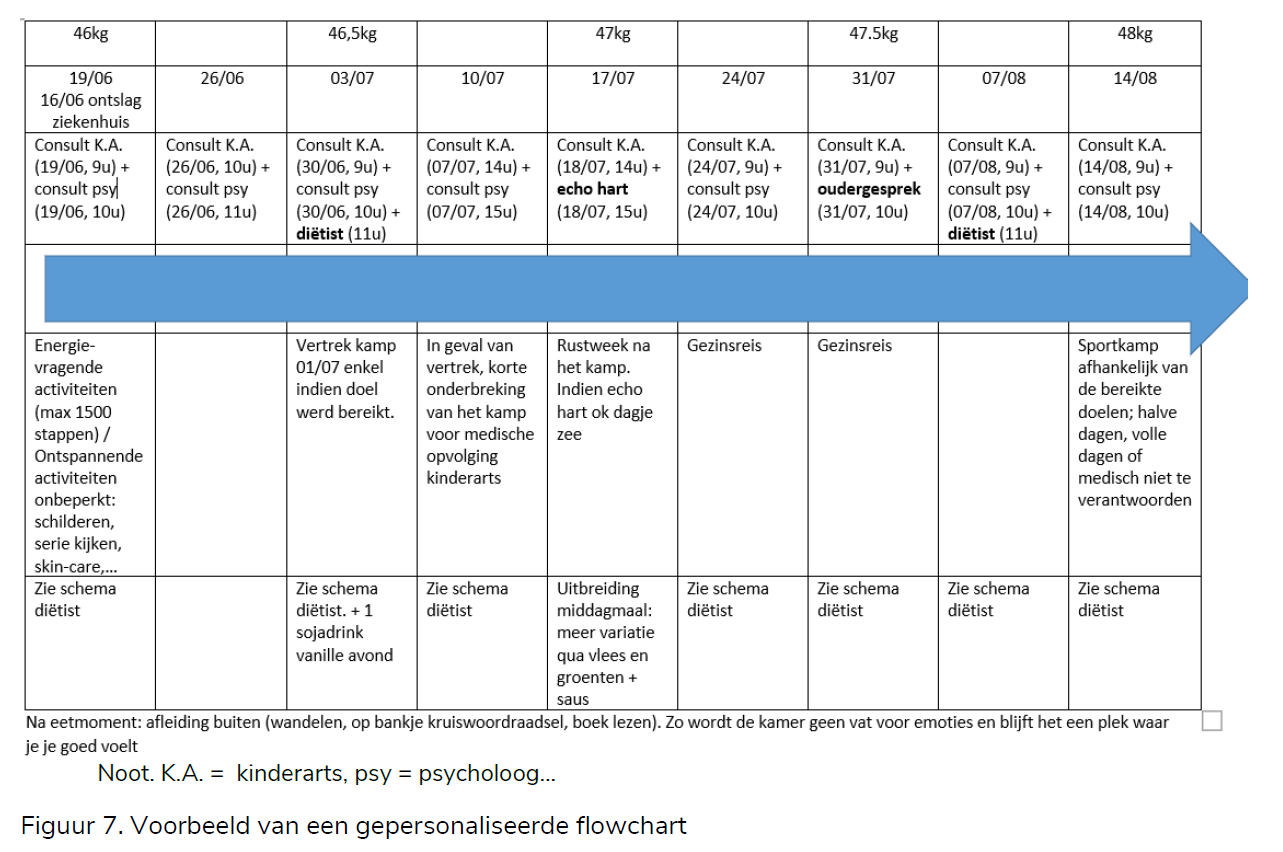
Een duidelijke structuur is van belang binnen het doorlopen van het herstelproces. Voor het bieden van structuur binnen de algemene behandeling kan het opstellen van een flowchart helpen om tussentijdse doelen te bepalen, rustperiodes in te plannen (bv. stabilisatie van het gewicht) en motivatoren te concretiseren (bv. hervatten hobby). De flowchart biedt ook de mogelijkheid om binnen de begeleiding in te zetten op monitoring van het gewicht en grenzen stellen naar bewegingsdrang. Hierbij is het van belang dat de hulpverlener reeds het mandaat heeft verkregen van de patiënt om deze richtlijnen te bepalen. Dit mandaat is geen evidentie en moet bevraagd worden. Bovendien is het hierbij belangrijk om te benadrukken dat het gaat om richtlijnen tav de eetstoornis (eerder dan richtlijnen tav de patiënt). Figuur 7 geeft een idee van een mogelijke flowchart.
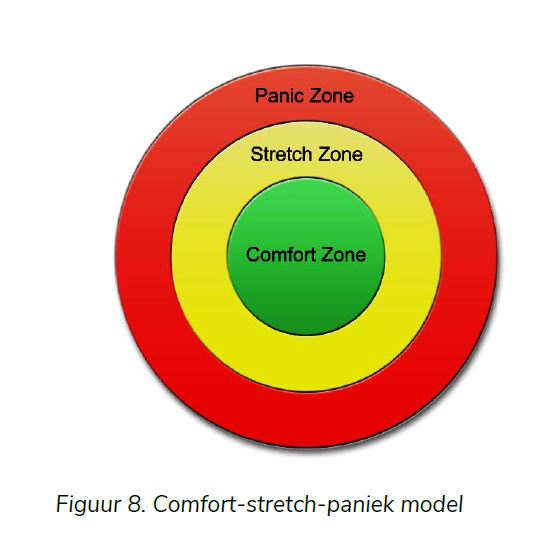
Er kan ook structuur geboden worden binnen het eetgedrag. De behandeling van een eetstoornis kan algemeen vergeleken worden met de behandeling van een angststoornis. Het opstellen van een angsthiërarchie met nieuwe uitdagingen en het belang van graduele exposure zonder compensatie wordt hierbij uitgelegd. Een rigide houding ten opzichte van voeding kan mede behandeld worden door het stapsgewijs introduceren van verboden of moeilijke voedingsmiddelen. Aan de patiënt kan bijvoorbeeld gevraagd worden om een angsthiërarchie op te stellen: een lijst van voedingsmiddelen die gerangschikt is naarmate consumptie van het voedingsmiddel meer of minder angst oproept (bv. drinken van koffie met melk, pizza eten met vriendinnen). Op die manier kan stapsgewijs geëvolueerd worden van het aanbieden van voedingsmiddelen die relatief weinig angst veroorzaken naar het aanbieden van voedingsmiddelen die veel angst oproepen [102]. Exposure op maat kan worden uitgelegd aan de hand van het comfort-stretch-paniek model (zie Figuur 8). Het model schuift 3 ‘zones’ naar voren: de comfort zone, de stretch zone en de paniekzone. Het model stelt dat mensen pas in staat zijn om iets te leren wanneer ze uitgedaagd worden, en dus uit hun vertrouwde, bekende comfort zone komen. Wanneer je enkel dingen doet die je vroeger al gedaan hebt en waarvan je weet dat je ze goed kan, dan zal je niets bijleren. Het is door iets nieuws te proberen, door iets te doen waarvan je niet weet of je het wel zal kunnen, door jouw vaardigheden uit te dagen,… dat je uit je comfortzone treedt en de stretchzone betreedt. De stretchzone kan je begrijpen als de leerzone. Hier probeer je nieuwe dingen uit waaruit je nieuwe vaardigheden kan leren, nieuwe competenties kan leren en je informatie kan uithalen. Wanneer we als hulpverlener echter de patiënt te ver pushen, dan kan de patiënt paniek ervaren (paniek zone). Dan is de nieuwe ervaring te onbekend of te beangstigend. Vaak ligt de nieuwe ervaring dan te ver weg van de reeds aanwezige competenties bij de patiënt waardoor de patiënt er niets kan uit leren op dat moment. De patiënt is er op dat moment dus nog niet klaar voor. Wanneer patiënten in deze ‘paniekzone’ terechtkomen is dit vaak een negatieve ervaring waardoor het nadien vaak langer duurt vooraleer ze opnieuw iets nieuws durven proberen. Het is dus belangrijk als hulpverlener om de patiënt te stimuleren om de leerzone (stretchzone) op te zoeken, zonder hen over de grens naar de paniekzone te duwen. Belangrijk is ook dat er voldoende afwisseling kan zijn tussen de stretchzone en de comfort zone om het de patiënt op lange termijn te laten volhouden.
Het is van belang een warme, veilige, en voorspelbare omgeving te creëren voor personen met een eetstoornis [22, 47]. Hieronder worden thematisch enkele suggesties uit de literatuur en ‘good practices’ weergegeven die idealiter zo maximaal mogelijk worden toegepast bij de aanpak van eetstoornissen op een pediatrie-afdeling. Meer specifiek worden huisregels besproken in verband met (a) dagstructuur (activiteiten, rustmomenten), (b) compenserende en/of zelfdestructieve gedragingen, en (c) contact met thuis en sociale contacten.
We zijn er ons van bewust dat het instellen van alle huisregels niet altijd even haalbaar is, aangezien medische afdelingen verschillen in de mate dat ze beschikken over personeel dat expliciet, met activiteiten, voor een warm en gestructureerd klimaat kan zorgen (zoals leefgroepbegeleiders, kinesitherapeuten, ergotherapeuten) [22]. Het is daarnaast niet altijd evident om de balans te vinden tussen de noden van de kinderen die opgenomen zijn voor een medische aandoening en diegenen met een eetstoornis.
Om een positieve omgeving voor de jongere met een eetstoornis te creëren, kan een teamlid een activiteitenprogramma opstellen, implementeren, en opvolgen. Dit programma dient steeds afgestemd te zijn op de leeftijd, interesses en wensen van het kind of de jongere (bv. leeftijdsgeschikte activiteiten). Drie belangrijke domeinen om op te nemen in het programma zijn zelfzorg (bv. zichzelf wassen, aankleden, eten), productiviteit en educatienoden (bv. school) en vrijetijd (kunst, muziek, creatief bezig zijn, sociaal contact). Enkele handvaten die kunnen ondersteunen om een activiteitenprogramma op te stellen:
Stel uit dit algemene activiteitenprogramma daadwerkelijk ook een dagschema op voor de jongere. Hang dit schema uit op hun kamer of de afdeling en creër op die manier een voorspelbare omgeving [46]. Integreer de mogelijkheid om plezier te hebben en deel te nemen aan voldoening gevende activiteiten.
Naast de activiteiten bestaat de dagstructuur uiteraard ook uit eetmomenten. Verder is het bij AN tevens belangrijk dat er na de eetmomenten verplicht gerust wordt. Kortom, een dagstructuur bevat (zelf)zorgtaken, activiteiten (school, vrije tijd, sociaal/bezoek…), eetmomenten en rustmomenten.
Een voorbeeld van een dagschema kan je vinden in Bijlage 4. Voorbeeld van een dagschema voor een patiënt met een eetstoornis op een algemene dienst pediatrie.
Gezien de intense angst om bij te komen bij anorexia nervosa is het niet verrassend dat kinderen en jongeren gedragingen stellen die deze wens tot gewichtsverlies in de hand werken [2]. Naast compenserende gedragingen (vb. excessief bewegen, voedsel verstoppen, sonde manipuleren) kunnen er uit de angst en stress die schuilgaat achter de eetstoornis ook andere zelfdestructieve gedragingen (zelfverwondend gedrag, suicidale ideatie) tot uiting komen. Het is dan ook belangrijk dat het zorgpersoneel op de hoogte is van mogelijke verstoord eet- en beweeggedrag en andere zelfdestructieve gedragingen zodat ze deze structureel kunnen managen op een empathische manier [15].
Wanneer elk teamlid bij het observeren van bepaalde verstoorde eetgedragingen een vooraf afgesproken, gestructureerd management toepast, helpt dit om consistente zorg aan te bieden en zal het ‘splitting’ tussen de teamleden vermijden (i.e. een onderscheid maken tussen ‘goede’ en ‘slechte’ teamleden, die tegen elkaar worden uitgespeeld [2, 15]). Door structureel in te grijpen wordt de toename in verstoorde eetgedragingen voorkomen, een veilige omgeving gecreëerd, en de weg naar herstel bewerkstelligd [15, 22]. Het team kan ook met een registratiesysteem werken over wanneer een bepaald probleemgedrag zich voordoet, zo is het hele team op de hoogte na bijvoorbeeld een shiftwissel [15, 22].
Bovendien kunnen strategiëen als het sluiten van slaapkamers en badkamers om verborgen overmatige beweging te voorkomen, het inschakelen van meer personeel, en de behandeling laten plaatsvinden in observeerbare ruimtes, helpen om verstoorde eetgedraginen aan te pakken [2]. Indien al deze maatregelen geen effect hebben, is een ondersteunde één-op-één observatie van de patiënt aangeraden [2]. Het managen van de gedragingen kan op de pediatrie-afdeling omwille van onderbenamming een grote uitdaging zijn.
Fysieke activiteit maakt deel uit van een gezonde levensstijl maar kan bij een medisch of fysiek instabiele situatie, bijvoorbeeld bij onvoldoende energie- en vochtinname, net schadelijk zijn voor de gezondheid [22, 46]. Het is een uitdaging om de rol van beweging bij een eetstoornis tijdens de behandel- en herstelfase te begrijpen. Er is enerzijds een pathologisch gebruik en risico van te veel beweging dat gezien kan worden als een symptoom van de eetstoornis, anderzijds ook een gezond gebruik van beweging als een emotieregulatiestrategie en met gezondheidsvoordelen bij een gezond gewicht [22, 119].
Om verdere medische achteruitgang te voorkomen, raadden de meeste richtlijnen en praktijken voorheen aan om medisch onstabiele patiënten volledige bedrust te geven en verplaatsingen met een rolstoel te laten gebeuren tot het behandelend team oordeelt dat de vitale parameters verbeterd zijn (bijvoorbeeld geen orthostatische veranderingen meer, hartslag boven 50 slagen per minuut, stabiele temperatuur boven 35,5 graden [15, 22, 47]). Recente literatuur wijst nu echter aan dat volledige bedrust en rolstoeltransport niet ondersteund wordt en best vermeden wordt omwille van bijhorende risico’s (zoals het aanhouden van psychologische stress, en fysieke complicaties als doorligwonden, spieratrofie, infecties, en verhoogde botabsorptie) [2]. Vanuit klinische ervaring op pediatriediensten wordt soms volgende ‘regel’ naar voren geschoven: geen rolstoel op leefgroep of op de kamer, maar wel voor verplaatsingen in het ziekenhuis wanneer patiënt meer dan 7kg ondergewicht heeft, en voor langere wandelingen wanneer meer dan 5 kg ondergewicht. Overmatige, pathologische beweging moet wel beperkt worden (met uitleg aan de patiënt over het belang van het beperken van het gedrag, zie later) en dit kan door gesuperviseerde bewegingsalternatieven aan te bieden [2]. Zo zou gemanagede, gesuperviseerde beweging (bv. 2 keer per dag een wandeling of andere activiteit naar keuze) de periode tot stabilisatie van vitale parameters zelfs inkorten en geen gewichtsafname teweegbrengen [41]. Hierbij verwijzen we ook graag naar de Safe exercise at every stage- richtlijnen (SEES). Binnen deze richtlijn wordt aangegeven welke vorm van activiteit kan/mag afhankelijk van de medische situatie van de patiënt. Een gestructureerd beleid rond beweging kan dus een rol spelen in het herstel van (ernstige) anorexia, hoewel er momenteel geen duidelijke richtlijnen rond bestaan. We voegen ter inspiratie de algemene richtlijnen omtrent beweging op een pediatrie-afdeling en het managen van overdreven beweeggedrag toe gebaseerd op een voorgesteld beleid uit de NSW Eating Disorders Toolkit 2018 [22]). Algemene richtlijnen rond beweging kunnen ook teruggevonden worden bij het Vlaams Instituut Gezond Leven (Beweging & sedentair gedrag | Gezond Leven).
Algemene richtlijnen rond fysieke activiteit op de afdeling [2, 22]
Managen van overmatige (excessieve) beweging in contact met de patiënt [22]
Wat kan je doen op het moment dat je excessief bewegingsgedrag vaststelt?
Extra verdieping hieromtrent kan je vinden bij:
De eetstoornis is vaak meer en meer verstrengeld geraakt in alle aspecten van het leven van het kind of jongere. Ook de relaties met vrienden, ouders, broers en zussen worden beïnvloed door de eetstoornis. Het lijkt tijdens de ziekenhuisopname wel of de jongere geen interesse of motivatie heeft om deel te nemen aan activiteiten die andere leeftijdsgenoten of zijzelf vroeger van zouden genieten. Zoals bovenstaand beschreven (zie hoofdstuk 6; Verbondenheid) is het toch belangrijk om tijdens de opname de connecties met hun leven naast de eetstoornis aan te spreken en aan te wakkeren. Dit kan enerzijds al door het verkennen van sociale relaties (vrienden, familie,.. ) en interesses tijdens gesprekken, anderzijds door effectief de sociale contacten en hobby’s op de afdeling te laten plaatsvinden [22]. Opnieuw is het belangrijker om hierbij een eenduidige structuur en duidelijke afspraken of regels te hanteren. Maak bijvoorbeeld steeds afspraken omtrent bepaalde voorwaarden, duurtijd, mogelijke momenten van bezoek en bijhorende regels [2]. Hieronder worden enkele richtlijnen gegeven over hoe dit er concreet kan uit zien.