Stappenplan overgewicht en obesitas bij volwassenen – diëtist

Obesitas is een complexe, chronische en vaak progressieve aandoening die verschillende medische aandoeningen veroorzaakt. Ook medische aandoeningen kunnen obesitas in de hand werken en/of in stand houden wat leidt tot een vicieuze cirkel. Een adequate aanpak van overgewicht en obesitas vereist gedragsveranderingen in leefstijl die vervolgens levenslang gehandhaafd moeten worden. Een aanpak en opvolging op lange termijn is dan ook noodzakelijk. Vaak neemt men het gewicht als uitgangspunt van de behandeling, waarbij afvallen als voornaamste doel wordt beschouwd. Een eenzijdige focus op gewichtsreductie is echter om verschillende redenen te vermijden (zie volgende alinea). Het aannemen van een gezonde leefstijl heeft bovendien heel wat gunstige effecten op de gezondheid, ook al is er geen sprake van gewichtsverlies. Gewichtsverlies is bij overgewicht en obesitas geen doel op zich, maar staat steeds in functie van een betere gezondheid en levenskwaliteit. De aanpak van overgewicht en obesitas richt zich dus ook prioritair op ‘voortdurende’ leefstijlverandering, in tegenstelling tot gewichtsreductie.
Ondanks het feit dat overgewicht en eetstoornissen vaak als twee aparte domeinen benaderd werden, blijkt hoe langer hoe meer dat beide vaak samen voorkomen en er een nauwe band tussen beide kan bestaan. Recent onderzoek wijst op de nood aan een geïntegreerde aanpak. Personen met overgewicht maken vaak gebruik van ongezonde methodes tot gewichtscontrole, personen die vaak diëten hebben een veel grotere kans op het ontwikkelen van eetbuien en een groot aandeel personen met boulimia nervosa had in de kindertijd overgewicht. De preventieve acties voor obesitas mogen de prevalentie van eetstoornissen niet doen toenemen en vice versa. Eetstoornissen en overgewicht (obesitas) kunnen aan elkaar gekoppeld zijn en de preventie ervan en hulpverlening ervoor mag dan ook niet gescheiden verlopen. Te eenzijdige focus op gewicht is bij de aanpak van overgewicht en obesitas dan ook te vermijden. Het bevorderen van een gezonde leefstijl, met inbegrip van gezond en evenwichtig eten, plezierige fysieke activiteiten op maat en een gezond lichaamsbeeld zijn te verkiezen uitgangspunten. Een goede inschatting en begeleiding van de problematiek dient men steeds te situeren tegen de achtergrond van het algemeen welzijn en welbevinden en de leefomgeving van het individu.
We pleiten ook voor een integrale aanpak. Te vaak zien we nog een opsplitsing tussen medische en psychosociale benadering. Eet- en gewichtsproblemen kunnen erg complex zijn, verweven in een biopsychosociaal samenspel van factoren, hetgeen een ruimere kijk vergt dan alleen maar aandacht voor de specifieke klacht, gedrag of symptoom. De behandeling van volwassenen met overgewicht en obesitas vraagt essentieel om een multidisciplinaire aanpak. Gewichtsproblemen kenmerken zich in een verstoord eet- en beweeggedrag en het lichamelijk functioneren kan in belangrijke mate verstoord zijn. Anderzijds hangt overgewicht vaak samen met een laag zelfbeeld, een verstoord lichaamsbeeld of negatieve lichaamsbeleving, een problematische emotieregulatie en gebrekkige sociale vaardigheden. Daarom pleiten we voor een verkenning op drie vlakken: voeding (incl. eetgedrag), somatisch en psychosociaal functioneren. In de praktijk is een samenwerking tussen een medicus (huisarts, endocrinoloog), een diëtist, een bewegingsdeskundige of kinesitherapeut en een psycholoog (psychiater, orthopedagoog) daarom aangewezen. De zorg voor eet- en gewichtsproblemen vraagt een multidisciplinaire samenwerking die continuïteit in zorg waarborgt. Met continuïteit worden zowel de biopsychosociale aspecten bedoeld als de continuïteit inzake eerstelijns- en gespecialiseerde zorg (zie alinea hieronder). Ook de continuïteit in de zorg doorheen de verschillende levensfasen (leeftijden) wordt nagestreefd
We pleiten verder voor betere samenwerking tussen bestaande diensten volgens een stepped-care model waarbij verschillende graden van specialisatie het zorgaanbod voor volwassenen met eet- en gewichtsproblemen kunnen invullen. Niet iedereen heeft iemand nodig die expert is in de problematiek. Hulpverleners in de eerste lijn moeten wel op tijd signalen herkennen wanneer doorverwijzing nodig is. Daardoor ontstaat een soort piramidemodel waarbij patiënten naargelang de ernst van hun problematiek kunnen worden verwezen voor bijkomende inschakeling van gespecialiseerde hulp.
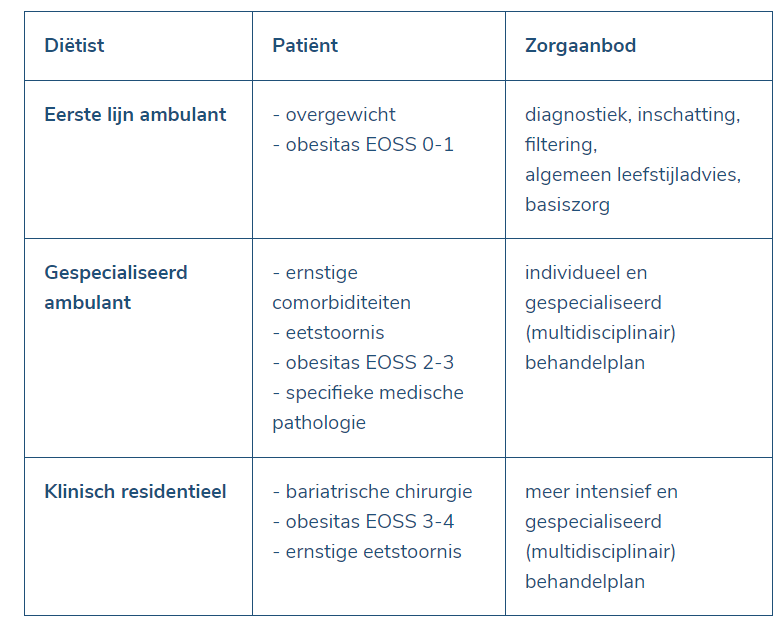
De essentie van het model van getrapte zorg is dat basiszorg geboden wordt waar mogelijk, maar intensievere (specialistische) of meer intrusieve zorg (bijv. bariatrische chirurgie) ingezet kan worden indien nodig. Er is echter ook een goede opvolging nodig over zorgniveaus heen (continuïteit van zorg). Dit vereist niet enkel een goede doorstroom van basiszorg naar gespecialiseerde zorg, maar ook een adequate terugstroom naar lagere zorgniveaus, en een continue samenwerking tussen de verschillende (niveaus van) zorgverstrekkers tijdens en na intensievere interventies. Hiervoor is een goede netwerkvorming per regio nodig.
Er bestaan heel wat negatieve opvattingen over personen met overgewicht of obesitas. Zo bestaat er de perceptie dat zij dom, onsuccesvol, lui en onaangenaam zijn en een gebrek aan zelfcontrole hebben. Deze patiënten ervaren dan ook regelmatig stigmatisering, ook door hulpverleners waaronder diëtisten. Zelfs hulpverleners die gespecialiseerd zijn in de aanpak van obesitas tonen sterke vooroordelen ten opzichte van patiënten met overgewicht, wat een alomtegenwoordig en krachtig stigma induceert. De impact van stigmatisering op de gezondheid is echter groot. Patiënten met overgewicht en obesitas zijn meer geneigd om gezondheidsgerelateerde afspraken af te zeggen of uit te stellen dan patiënten zonder overgewicht. Het zou leiden tot uitstel van essentiële preventieve zorg, tot een verhoogde kwetsbaarheid voor depressie, laag zelfbeeld, negatief lichaamsbeeld en andere psychologische problemen, tot een toename van ongezond eetgedrag en een vermijding van sport, en in sommige gevallen zelfs tot een verminderde motivatie om af te vallen. Negatieve attitudes van de diëtist beïnvloeden het begeleidingsproces en de mogelijkheid om de patiënt te helpen. Zo beïnvloedt het de duur van de begeleiding (korter) en de kwaliteit van het contact met de patiënt. Het zou ervoor zorgen dat hulpverleners minder empathie hebben voor de patiënt en minder optimistisch zijn ten aanzien van gemaakte vooruitgang. Tot slot zou het leiden tot minder bereidheid om erkenning, ondersteuning en voldoende faciliteiten aan te bieden.
Stigmatisering belet dus een toegankelijke zorg op maat waar ieder individu recht op heeft. Het is daarom belangrijk om als diëtist de eigen attitudes op dit vlak te onderzoeken. Door een steunende, niet-beoordelende omgeving te voorzien toont men begrip voor de gewichtsgerelateerde problemen en geeft men de patiënt de kans om erover te communiceren.
Enkele handvatten om een steunende, niet-beoordelende omgeving te scheppen: