Risicoprofiel eetproblemen en gewichtsproblemen
Deze tekst geeft een zicht op factoren die een rol spelen in het ontstaan van eetproblemen en gewichtsproblemen, en wat mogelijke mechanismen zijn.

Deze tekst geeft een zicht op factoren die een rol spelen in het ontstaan van eetproblemen en gewichtsproblemen, en wat mogelijke mechanismen zijn.
Herman en Mack [65] bewezen het decennia geleden al: lijnen kan ongewenste neveneffecten hebben. Wanneer we onze strenge dieetregels breken, zijn we geneigd ons te overeten. Ook wordt ‘verboden voedsel’ net moeilijker te weerstaan [66]. Bovendien leidt emotionele stress bij lijners gemakkelijker tot overeten. Lijners leggen namelijk een cognitieve grens op hun eetgedrag en negeren de fysiologische grens. Omdat ook omgaan met intense emoties heel wat cognitieve capaciteit vraagt, kan dit leiden tot meer impulsiviteit [67]. Heel wat theoretische modellen van eetstoornissen geven een centrale rol aan lijnen binnen het ontstaan van verstoord eetgedrag en verstoorde eetcognities [68, 69].
Lijngedrag kan eetbuien uitlokken op een fysiologisch niveau, doordat de voedselinname niet afgestemd is op de energetische en nutritionele behoefte van het lichaam. Dit kan een sterke drang om te eten uitlokken, en leiden tot controleverlies [70]. Niet iedereen die lijnt ontwikkelt echter eetbuien. Genetisch risico treedt in wisselwerking met lijngedrag (en bijhorende fysiologische deprivatie), en lijngedrag zou hierin een modererende factor zijn van het genetisch risico op eetbuien [71].
Op fysiologisch vlak schakelt het lichaam over op een lager energieverbruik in tijden van lagere energie-inname, waardoor energie sneller opgeslagen wordt. Dit vormt een verklaring voor gewichtsschommelingen of het jojo-effect [72]. Verschillende studies rapporteren dat lijngedrag en ongezonde gewichtscontrolestrategieën op lange termijn gepaard gaan met gewichtstoename, niet met gewichtsverlies [73, 74, 75]. Bij deprivatie verhoogt bovendien de beloningswaarde van voedsel, wat een uitlokker kan zijn van eetbuien [68, 70, 76]. De cognitieve controle op het eetgedrag kan ook een gevoel van deprivatie creëren, zeker in de obesogene omgeving van onze Westerse maatschappij, dit los van de daadwerkelijke inname. Dit gevoel kan net zoals fysiologische deprivatie leiden tot (meer) inname van het voedsel dat men zichzelf probeert te ontzeggen [77].
Niet iedere persoon die bewust omgaat met eten heeft hiervan negatieve gevolgen. Onderzoek vindt dat lijnen zowel positieve als negatieve gevolgen kan hebben. Hierbij is het belangrijk om mee te nemen dat lijngericht denken (dietary restraint), als cognitieve pogingen of intenties om het eetgedrag te controleren en gemeten via zelfrapportage, niet noodzakelijk verband houdt met de daadwerkelijke voedselinname. Iemand kan proberen het eetgedrag te beperken of sturen, maar nog steeds evenveel (of meer) eten in een eetsituatie dan iemand die dit niet probeert.
Om de gevolgen van lijnen in te schatten, wordt een centrale rol toebedeeld aan de zelfregulatievaardigheden van de persoon. Deze hangen af van de correctheid van zelfmonitoring en de haalbaarheid van de gestelde doelen [77]. Aspecten die het lijngedrag doen ontaarden zijn onder meer de rigiditeit van het gedachtepatroon rond eten: alles- of niets denken, zwart-wit denken rond ‘gezond’ en ‘ongezond’ voedsel, strenge dieetregels. Hierbij denken we aan extreem lijngedrag zoals maaltijden overslaan, een gelimiteerd eetpatroon, etc. Dit creëert gevoelens van deprivatie en vroeg of laat faalt de zelfregulatie binnen dit strikte denken. Daartegenover staat een meer flexibele, gematigde houding waarbij bepaald voedsel in minder grote hoeveelheid gegeten wordt, zonder deze van het menu te schrappen. Dit is vergelijkbaar met wat men ziet binnen de behandeling van overgewicht en obesitas d.m.v. een evenwichtige leefstijl of eventueel een energiebeperkt dieet, waarvan onderzoek toont dat het gepaard gaat met minder risico op eetbuien [77].
Schaumberg en collega’s brengen de vormen en gevolgen van lijnen samen in een zelfregulatiemodel [77]:
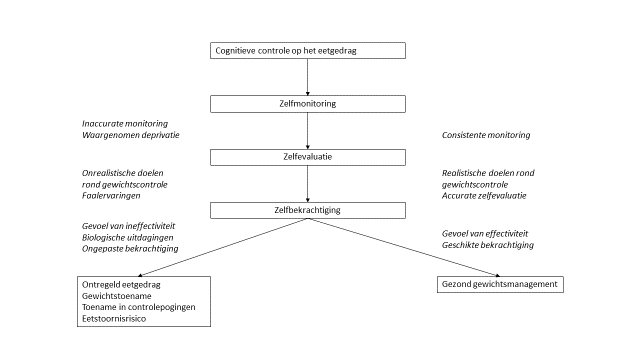
Figuur 5. Een zelfregulatiemodel van succesvolle en problematische gevolgen van lijngericht denken. Gebaseerd op Schaumberg [77], p. 93.
Tot slot vraagt het verband tussen lijnen en overgewicht ook enige nuancering. Er zijn inderdaad aanwijzingen dat bepaald lijngedrag het risico op gewichtstoename verhoogt, maar gewichtstoename zal vaak ook cognitieve controle op het eetgedrag uitlokken. Er bestaat dus een bidirectioneel verband tussen lijnen en overgewicht. Heel veel van het risico van lijnen hangt ook af van de omstandigheden waarin gelijnd wordt (personen met overgewicht onder begeleiding van een hulpverlener versus adolescenten die zonder indicatie of advies proberen afvallen) en hoe lijnen gedefinieerd wordt (leefstijlaanpassingen versus extreme methodes om gewicht te verliezen) [77].
Het zelfconcept van het kind bestaat volgens Susan Harter [78] uit verschillende deelcompetenties zoals cognitieve (schoolse vaardigheden), sociale (aanvaarding door leeftijdsgenoten) en fysieke (sportieve vaardigheden, uiterlijk) aspecten, die allemaal bijdragen aan het algemeen zelfwaardegevoel, maar hier niet mee te vereenzelvigen zijn.
Verstoringen in zelfwaardering zijn een risicofactor voor eet- en gewichtsproblemen. Longitudinaal onderzoek ondersteunt dat laag zelfbeeld een oorzakelijke rol kan spelen in de ontwikkeling van verstoord eetgedrag, en suggereert dat de ontwikkeling van depressieve symptomen de koppeling kan vormen tussen beide [79]. Een laag zelfbeeld is ook een sterke risicofactor voor het over-evalueren van het belang van eetgedrag, gewicht en lichaamsvorm, wat op zich weer een risico vormt voor lijngedrag en eetbuien [80, 81].
Een aspect van het zelfbeeld is het lichaamsbeeld. Eetstoornisonderzoek toont dat het uiterlijk een belangrijke rol speelt in het zelfbeeld van adolescenten. Lichaamsontevredenheid is een belangrijke risicofactor voor de ontwikkeling van eetstoornissen. Wanneer we meisjes die zich in de 25% hoogste scores bevinden omtrent zorgen over gewicht vergelijken met meisjes uit het laagste kwartiel, zien we dat 10% van de meisjes die hoog scoren een eetstoornis ontwikkelt, tegenover 0% van de meisjes die laag scoren [82]. Stice en collega’s onderscheiden drie ontwikkelingspaden bij personen die hoog scoren op lichaamsontevredenheid [83]:
Uit Vlaams onderzoek bij 613 kinderen tussen 8 en 11 jaar bleek dat ongeveer 32% van deze lagereschoolkinderen rapporteerde wekelijks te denken aan diëten en 12,2% maakte zich minstens één keer per week zorgen omtrent eten, lichaamsvormen en/of gewicht [84]. Deze bezorgdheden vormen een risicofactor voor de ontwikkeling van een lijngerichte eetstijl, overgewicht en eetstoornissen, en hinderen het psychisch welbevinden [85, 84].
Sociale vergelijking houdt in dat we ons vergelijken met anderen om een oordeel te vormen over onszelf (bv. onze capaciteiten, vaardigheden, uiterlijk). Wanneer jongens en meisjes hun lichaam en fysieke aantrekkelijkheid vergelijken met ideaalbeelden, bestaat het risico dat ze hieruit afleiden dat hun lichaam niet aan de ‘vereisten’ beantwoordt. Het internaliseren van deze idealen en de bijgaande vergelijkingsprocessen, worden dan ook gezien als risicofactoren voor lichaamsontevredenheid [86], een kernfactor in de ontwikkeling van eetstoornissen.
Onderzoek toont aan dat blootstelling aan modeblaadjes die het slankheidsideaal weerspiegelen hogere lichaamsontevredenheid uitlokt [87]. In een studie van Hargreaves en Tiggemann [88] werden jongeren blootgesteld aan reclamespotjes waarin het schoonheidsideaal gepromoot werd (i.e. de spotjes bevatten acteurs/actrices die qua uiterlijk correspondeerden met het maatschappelijke ideaalbeeld van gespierd/slank en aantrekkelijk). Zowel jongens als meisjes ervoeren meer lichaamsontevredenheid en negatief affect dan bij reclamespotjes waarin dergelijke acteurs/actrices niet aanwezig waren. Dit effect was sterker bij meisjes, die hun uiterlijk meer met deze modellen vergeleken. Daarnaast bleken jongens en meisjes die meer belang hechtten aan hun uiterlijk (i.e. dit aspect was belangrijker voor hun zelfbeeld) vatbaarder voor deze vergelijkingen. In overeenstemming hiermee vond Botta [89] dat meisjes die modemagazines lazen, minder tevreden waren over hun lichaam.
Jongeren worden vandaag de dag in toenemende mate blootgesteld aan ideaalbeelden via sociale netwerksites, zoals Facebook. Volgens de sociale vergelijkingstheorie vergelijken we onszelf met anderen die gelijkaardige kenmerken hebben (zoals leeftijd, geslacht) en waarmee we een band hebben (zoals vrienden en klasgenoten) om onszelf te evalueren [90]. Vanuit die redenering is de impact van vrienden en leeftijdsgenoten groter dan die van beroemdheden op onze zelf-evaluatie. Een overzichtsstudie rond de impact van het gebruik van sociale netwerksites op lichaamsbeeld en verstoord eetgedrag vond een verband tussen deze concepten [91]. Vooral het posten en bekijken van foto’s blijkt relevant. Hoewel het onderzoek naar dit domein nog in zijn kinderschoenen staat, wijst het beperkte longitudinale en experimentele onderzoek op een mogelijk oorzakelijk verband tussen enerzijds het gebruik van sociale netwerksites en anderzijds het belang dat gehecht wordt aan uiterlijk, sociale vergelijking op vlak van uiterlijk, lichaamsontevredenheid en dergelijke meer. De effecten van sociale netwerksites op lichaamsontevredenheid lijken op basis van de huidige onderzoeksbevindingen ook groter dan de effecten van bv. websites van modemagazines. Het onderzoek naar deze relaties concentreerde zich op adolescente en jongvolwassen meisjes, maar voorlopige bevindingen vinden ook bij jongere meisjes, bij jongens, en bij niet-Westerse steekproeven dat het gebruik van sociale netwerksites schadelijk kan zijn.
Meer info: zie www.eetexpert.be (de rol van sociale netwerksites)
Emotieregulatie gaat over het hanteren en uiten van negatieve emoties. Volgens het multi-dimensioneel model van Gratz en Roemer [92] bestaat emotieregulatie uit volgende vier dimensies [93]:
Maladaptieve manieren om met negatieve emoties om te gaan worden gelinkt aan verstoord eetgedrag [94, 93]. Zo speelt emotioneel eten een rol in de ontwikkeling van overgewicht en eetbuien [95, 96]. Onderzoek toont ook dat gebrekkige emotieregulatie een verklarend mechanisme vormt voor de relatie tussen verstoord eetgedrag en andere (risico)factoren, bijvoorbeeld waarom een onveilige gehechtheidsrelatie het risico op verstoord eetgedrag verhoogt [95].
Mensen reageren op een bedreiging (of negatief affect) typisch met een reactiepatroon van ‘vechten, vluchten of bevriezen’(fight-flight-freeze-systeem of FFFS). Wanneer de bedreiging nog veraf en vermijdbaar is, wordt de vluchtreactie geactiveerd. Wanneer de bedreiging zo dichtbij is dat er geen uitweg lijkt en paniek ontstaat, bevriest men. De vechtreactie wordt geactiveerd bij de confrontatie met de bedreiging [97]. Allen worden gelinkt aan gevoeligheid voor straf (BIS-reactiviteit) [97], maar de vechtreactie wordt ook gekoppeld aan het BAS-systeem, dat toenaderingsgedrag aanstuurt en gelinkt wordt aan impulsief gedrag [98].
De emotieregulatiestrategieën bij eetstoornispatiënten kunnen gekoppeld worden aan BIS-BAS reactiviteit. In de context van gedragsinhibitie kan negatief affect gedragspatronen uitlokken die typisch zijn voor restrictieve eetstoornissen (AN-R), zoals het onderdrukken van emoties en alexithymie, zich terugtrekken van activiteiten, en vermijden van voedsel om negatief affect te reguleren. In de context van gedragsactivatie kan overgegaan worden tot eetbuien of purgeergedrag, kenmerkend voor AN-BP en BN [99].
De ontwikkeling van emotieregulatie wordt ook gekoppeld aan interacties in de vroege kindertijd. Hierbij wordt verondersteld dat emotieregulatie zich ontwikkelt via vroege ouder-kind-interacties, waarbij een sensitieve zorgfiguur het kind leert om zijn gevoelens te benoemen en er mee om te gaan, en via interactie met leeftijdsgenoten in de kindertijd [100]. De gehechtheidstheorie speelt hierin een belangrijke rol. Het doel van het gehechtheidssysteem is zich veilig voelen door de nabijheid van de zorgfiguur op te (kunnen) zoeken in geval van bedreiging [101]. Bij een veilige gehechtheid leert het kind beroep doen op de zorgfiguur, of nabijheid op te zoeken. Bij onveilige gehechtheid kan het kind strategieën zoeken los van de zorgfiguur om negatieve emoties (tijdelijk) te verminderen of te neutraliseren, zoals verstoord eetgedrag [101].
Onveilige gehechtheid speelt zo ook een rol in de ontwikkeling van emotioneel eten [96], waarbij troost gezocht wordt in voedsel. Bij (gepercipieerd) gevaar wordt klassiek het vechten–vluchten-bevriezen-systeem (FFFS) geactiveerd, en dit gaat gepaard met fysiologische reacties die onder meer de eetlust onderdrukken [102]. Echter, minder intense en chronische stress kunnen gepaard gaan met een verhoogde neiging om voedsel rijk aan zout, suiker en vetten te eten. Het plezier dat gepaard gaat met het eten van deze voedingsmiddelen kan (tijdelijk) de stemming verbeteren en stress verminderen door een toename in dopamine. Nadien volgen echter meestal negatieve emoties zoals schaamte [95]. Emotioneel eten ontwikkelt zich doorgaans in de adolescentie [103], maar kan ook al in de kindertijd aanwezig zijn [104].
Recent zijn er heel wat nieuwe inzichten i.v.m. de impact van temperamentsfactoren op eetproblemen. Ze zijn erg relevant bij het uitbouwen van zorg op maat. Daarom staan we er wat uitgebreider bij stil.
Temperament verwijst naar de interindividuele verschillen in reactiviteit en regulatie [105]. Er wordt een onderscheid gemaakt tussen reactief temperament (Behavioral Inhibition System reactiviteit (BIS) en Behavioral Activation System reactiviteit (BAS)), dat aangeboren is, en regulatief temperament (Effortful control of EC), dat verworven wordt. Ons gedragsinhibitie systeem (BIS) wordt getriggerd door stimuli die verwijzen naar straf of het uitblijven van beloning en activeert angst en vermijdingsgedrag. Activatie van het gedragsinhibitiesysteem leidt tot negatief affect. Het Gedragsactivatie Systeem (BAS) wordt getriggerd door prikkels die verwijzen naar beloning (bv., voedsel) of het uitblijven van straf en activeert impulsiviteit en toenaderingsgedrag. Activatie van het BAS leidt tot positief affect [106]. Beide zijn aangeboren en de mate waarin ze aanwezig zijn verschilt van persoon tot persoon. Mensen die hoog scoren op BIS worden eerder als introvert en neurotisch gekarakteriseerd, mensen die hoog scoren op BAS zijn eerder extravert en gericht op sensatie zoeken. Het regulatief temperament of zelfcontrole (EC) modereert de invloed van de BIS-BAS reactiviteit via gedragscontrole (inhibitie of activatie van motivationele impulsen) en aandachtscontrole [107]. Personen met een hoge BIS-activiteit kunnen zo hun angsten trotseren, mensen met een hoge BAS kunnen bepaalde verleidingen en impulsen weerstaan. Deze mogelijkheid tot zelfcontrole kan in zekere mate aangeleerd worden. Problemen ontstaan doorgaans uit de combinatie van een hoge BIS of hoge BAS met een lage mate van zelfcontrole [108].
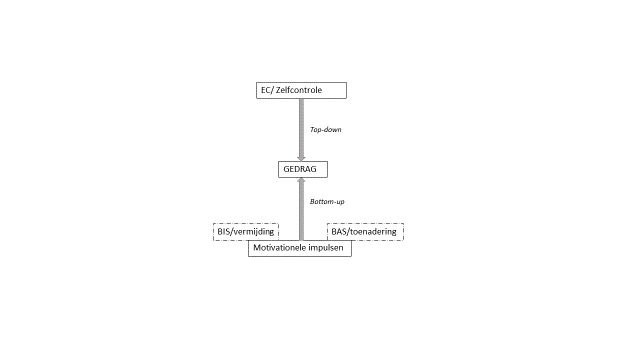
Figuur 6. Model van gedragsregulatie [109, 107].
Extreme niveaus (hoog of laag) van BIS-BAS reactiviteit worden gekoppeld aan psychopathologie, en ook aan eet- en gewichtsproblemen. Angstige, obsessieve trekken met een sterke controledrang zijn typerend voor personen met anorexia nervosa van het restrictieve type, en vinden we ook terug bij patiënten met een obsessieve-compulsieve stoornis en de obsessieve-compulsieve persoonlijkheidsstoornis [106]. Dit kan zich ook uiten in obsessief bezig zijn met gezonde voeding (‘orthorexia’), wat als een risicofactor voor de ontwikkeling van eetstoornissen wordt beschouwd [110]. Gerichtheid op beloning en plezier vinden we sterker terug bij eetstoornissen van het eetbuien/purgeren type (boulimia nervosa en AN-BP). Hoge beloningsgevoeligheid wordt ook gekoppeld aan het hunkeren naar voedsel, en aan het ontstaan van obesitas [106]. Onze zelfcontrole zorgt ervoor dat we onze reactieve gedragstendensen tot op zekere hoogte kunnen beheersen. Personen met eetstoornissen van het eetbuien en/of purgerende type hebben hier meer moeite mee [109].
Emotionele/angstige en prikkelgevoelige kinderen zijn vaak kieskeuriger in hun eetgedrag [51]. Ze zijn selectief in de voedingsmiddelen die ze aanvaarden of eten kleinere hoeveelheden. De prikkelgevoeligheid kan betrekking hebben op verschillende sensorische prikkels, zoals smaak, textuur, geur en uitzicht, en kan gepaard gaan met vermijding van bepaalde (voedsel)prikkels. Deze kinderen zouden ook gevoeliger zijn voor variaties in de sensorische eigenschappen van voedsel. Kleine afwijkingen van wat ze kennen, verwachten of lekker vinden, kunnen reeds gepaard gaan met afwijzing van het voedsel [111, 112]. Deze kinderen zijn minder geneigd om het eetgedrag van hun zorgfiguren te kopiëren (i.e., model-leren) [113].
Kieskeurig eetgedrag in de kindertijd wordt gelinkt aan risico op anorexia nervosa in de adolescentie [114]. Bij Anorexia nervosa van het restrictieve type wordt typisch een hogere BIS-reactiviteit teruggevonden, maar ook de BIS-niveaus bij personen met BN of AN-BP zijn hoger dan bij personen zonder een eetstoornis of andere psychische stoornis. Bij eetstoornissen van het eetbuien/purgerende type wordt echter ook een hoge BAS-reactiviteit gevonden, die gepaard met impulsiever gedrag [107].
Het ene kind is gevoeliger voor beloningen dan het andere kind. Beloningsgevoelige kinderen zouden een voorkeur hebben voor voedsel rijk aan suiker en vet. Deze kinderen laten zich sterker leiden door de externe voedselprikkels, zoals geur aan visuele aantrekkelijkheid van voedsel, dan door interne gevoelens van honger en verzadiging [115]. Beeldvormingsonderzoek van de hersenen laat zien dat beloningsgevoelige kinderen bij het zien of eten van voedsel meer activatie vertonen in de beloningsgebieden van de hersenen. Deze preoccupatie met en hypergevoeligheid voor voedingsprikkels kan disfunctioneel eetgedrag zoals eetbuien veroorzaken en in stand houden [116].
Ook verminderde beloningsgevoeligheid kan een risico zijn op overeten, zo blijkt uit een Vlaams onderzoek bij kinderen tussen 10 en 15 jaar [117]. Beloningsgevoelige kinderen eten in eerste instantie meer voedsel met een hoge beloningswaarde (rijk aan suiker, vet, calorieën), en we zien dit weerspiegeld in hun gewicht. We zien aanvankelijk dus een positieve relatie tussen beloningsgevoeligheid en lichaamsgewicht (hoe hoger de beloningsgevoeligheid van het kind, hoe hoger het gewicht van het kind), bij kinderen met overgewicht maar zonder obesitas. Echter, op een bepaald punt verandert de relatie tussen beloningsgevoeligheid en lichaamsgewicht dus: hoe lager de beloningsgevoeligheid, hoe hoger het gewicht. Dit zien we bij obese kinderen. Dit wijst erop dat er een defect ontstaat in de beloningsprocessen in de hersenen wanneer deze te sterk gestimuleerd worden. Als kinderen lange tijd erg veel belonende voedingsmiddelen eten, geraken de beloningscentra in de hersenen overprikkeld en heeft het voedsel niet meer hetzelfde belonende effect. Obese kinderen met een deficiënte beloningsgevoeligheid eten meer om het gevoel van beloning te proberen terugkrijgen. Ze overeten zich en worden nog zwaarder [117].
Bij beloningsgevoelige kinderen kan overeten ook veroorzaakt worden door een gebrek aan zelfregulatievaardigheden. Bij een gebrek hieraan kan men de verleiding van voedsel en beloning niet weerstaan. Overeten en eetbuien kunnen dus het resultaat zijn van een combinatie van verhoogde gevoeligheid voor beloning en een gebrek aan zelfregulatievaardigheden [5, 118].
Gebrekkige zelfregulatie en beloningsgevoeligheid zijn ook kenmerkend voor verslavingsproblematieken en gedragsproblemen. Binnen de obese populatie kunnen 2 subgroepen onderscheiden worden op basis van temperament: een goed functionerende, weerbare groep, en een emotioneel ontregelde groep met weinig zelfcontrole. Deze laatste groep wordt gekenmerkt door een hogere prevalentie van eetbuien, angst en depressie, ADHD, vermijdingsgedrag, inadequate coping-strategieën, en verzwakking in het neurocognitief functioneren [119]. Ook bij kinderen met overgewicht zien we dat een subgroep problemen heeft met zelfcontrole [120, 121].
Persoonlijkheid wordt gevormd door de interactie tussen temperament en omgevingsfactoren. Temperamentsdimensies kunnen gelinkt worden aan persoonlijkheidsdimensies, bv. BIS aan Neuroticisme, BAS aan Extraversie, en EC aan Consciëntieusheid [107]. Op basis van de drie temperamentsdimensies (BIS, BAS, zelfcontrole) of de Big Five persoonlijkheidskenmerken (Neuroticisme, Extraversie, Openheid, Consciëntieusheid en Aangenaamheid) kunnen clusters gemaakt worden, waarbij bepaalde (niveaus van) kenmerken samen voorkomen bij personen volgens een bepaald patroon. Hierbij wordt doorgaans een onderscheid gemaakt tussen 3 clusters bij de klassieke eetstoornissen: ‘overcontrolled’, ‘undercontrolled’ en ‘resillient’ [107, 108]. Deze clusters worden gelinkt aan persoonlijkheidstrekken en persoonlijkheidsstoornissen.
Kinderen en jongeren met perfectionistische persoonlijkheidstrekken zijn kwetsbaarder voor verschillende psychische problemen, waaronder ook eetstoornissen. Perfectionisme wordt typisch geassocieerd met restrictieve eetstoornissen, maar kan ook een rol spelen in het ontstaan of behoud van andere eetstoornissen [124, 3, 125]. Perfectionisme is ook typerend voor personen met Obsessieve-Compulsieve Persoonlijkheidsstoornis (OCPS) [126], en een aantal obsessieve-compulsieve persoonlijkheidstrekken, zoals twijfel, checkgedrag, nood aan structuur en rigiditeit, worden in verband gebracht met eetstoornissen [127].
Perfectionisme is een multi-dimensioneel concept. We kunnen deze dimensies beschrijven als (1) prestatiegerichtheid of zichzelf hoge standaarden opleggen, en (2) een zelfkritische dimensie, die gekenmerkt wordt door zelftwijfel en het minimaliseren van successen. Vooral de zelfkritische dimensie wordt gelinkt aan psychopathologie, maar personen die hoog scoren op deze dimensie leggen zichzelf doorgaans ook hoge standaarden op. Personen die zichzelf enkel hoge standaarden opleggen, zonder de aspecten van zelfkritiek, zijn trots en tevreden wanneer hun doelen gehaald worden. Personen die hoge standaarden hebben én zelfkritisch zijn, trekken hun eigen prestaties in twijfel en voelen zich gefaald. Het is dus ook vooral deze laatste groep die risico heeft op psychische problemen, zoals hoge niveaus van stress, faalangst, sociale angst en eetstoornissen. Over personen die enkel hoge standaarden opleggen aan zichzelf, zijn de onderzoeksbevindingen verdeeld [128, 124]. Zo hangt prestatiegerichtheid minder sterk samen met Neuroticisme, een algemene risicofactor voor psychopathologie, maar wordt deze dimensie van perfectionisme wel gekoppeld aan lijngedrag [125].
Impulsiviteit wordt beschreven als de neiging tot ongecontroleerd gedrag [107], de neiging om te (re)ageren zonder na te denken over de gevolgen [123]. Impulsiviteit wordt op verschillende manieren geoperationaliseerd, en verschillende aspecten van impulsiviteit hangen samen met verschillende eetproblemen/eetstoornissymptomen [122, 107]. Impulsiviteit kan gekoppeld worden aan verschillende Big Five persoonlijkheidstrekken: de neiging om onbezonnen te handelen bij negatief affect hangt samen met Neuroticisme, gerichtheid op nieuwe prikkels hangt samen met Extraversie, en gebrek aan reflectie of doorzettingsvermogen is een aspect van Consciëntieusheid [129]. Wanneer we impulsiviteit koppelen aan de hierboven vermelde temperamentsfactoren (BIS, BAS en EC), kan impulsiviteit voortkomen uit een lage BIS-reactiviteit, een hoge BAS-reactiviteit, of tekorten in zelfcontrole [107]. Zoals reeds aangegeven wordt impulsiviteit die voortkomt uit hoge BAS en tekorten in EC geassocieerd met eetbuien en purgeergedrag [107]. Daarnaast zou er mogelijk sprake zijn van gezamenlijke paden in de hersenen tussen ADHD en eetstoornissen van het purgerende type [5]. We zien ook dat cluster B persoonlijkheidsstoornissen, gekenmerkt door impulsiviteit, vaker voorkomen bij deze eetstoornissen [127]. Impulsiviteit (voortkomend uit hoge BAS/lage EC) wordt ook gelinkt aan obesitas [117, 120].
Impulsiviteit is een multidimensioneel concept dat net zoals perfectionisme ‘gezonde’ en ‘ongezonde’ aspecten heeft. Bij ‘ongezonde’ impulsiviteit heeft dit gebrek aan reflectie nadelige gevolgen, bv. afspraken niet kunnen nakomen, aankopen doen die men zich niet kan veroorloven, of plannen maken die men niet tot een goed einde kan brengen. Maar impulsiviteit kan ook voordelen hebben, en personen in staat stellen om snel beslissingen te nemen, kansen te grijpen, en gedachten te verwoorden [123]. Recent onderzoek dat deze beide aspecten in rekening brengt, vindt enkel een link tussen de ongezonde aspecten van impulsiviteit en eetpathologie [123]. Hieruit bleek ook dat impulsiviteit gepaard gaat met een minder goede prognose van zowel AN als BN [123].
Deze clusters worden ook gelinkt aan types van eetstoornissen en psychische klachten. Bij het ‘overcontrolled’ profiel bestaat er een hoger risico op angst, depressie, en anorexia nervosa van het restrictieve type [107, 108]. Doorgaans scoren zij ook het hoogst op zorgen over gewicht en lichaamsvormen [122]. Het ‘undercontrolled’ profiel treft men meer aan bij patiënten met anorexia nervosa van het eetbuien/purgerende type, boulimia nervosa en de eetbuistoornis, en gaat gepaard met gevoelens van ‘hostiliteit’ en ‘wantrouwen en interpersoonlijke sensitiviteit’ [108, 107]. Andere psychische problemen bij deze groep zijn middelenmisbruik en ADHD [119].
Perfectionisme is een ‘overgecontroleerde’ persoonlijkheidstrek, impulsiviteit is een ‘ondergecontroleerde’ persoonlijkheidstrek [123]. Onderzoek toont dat impulsiviteit (geconceptualiseerd als hoge BAS-reactiviteit) en perfectionisme gelijktijdig kunnen voorkomen, en dat sommige personen dus hoog scoren op beide dimensies [122]. Het gelijktijdig voorkomen van beide persoonlijkheidskenmerken verklaart ook waarom heel wat patiënten met een restrictieve eetstoornis evolueren naar een eetbuien/purgeren patroon [122]. Er wordt geopperd dat perfectionisme hierbij een copingmechanisme vormt om met een hoge mate van impulsiviteit om te gaan, maar dat dit copingmechanisme faalt naarmate de eetstoornis zich verder ontwikkelt of de capaciteit tot zelfcontrole uitgeput geraakt [122].
Gevoeligheid voor negatief affect/neuroticisme is een risicofactor voor eet- en gewichtsproblemen. Negatief affect kan uitgebreid worden naar depressie en angststoornissen [44, 130]. De relatie tussen stemmingsstoornissen en eet- en gewichtsproblemen kan gekoppeld worden aan (gebrekkige) emotieregulatie [131]. Eetbuien dienen hierbij als afleiding van of troost bij negatief affect [132]. Er kan ook overgegaan worden tot vasten en compensatiegedrag zoals purgeren om de negatieve gevoelens die gepaard gaan met gewichtstoename door de eetbuien te verminderen en/of vanuit de overtuiging dat compensatiegedrag emotioneel ontladend werkt [133].
Onderzoek toont dat de relatie tussen depressie en verstoord eetgedrag bidirectioneel is. Depressie kan een rol spelen in het ontstaan van verstoord eetgedrag, en verstoord eetgedrag kan op zijn beurt stemmingsproblemen uitlokken of versterken. Er wordt gesuggereerd dat beide probleemgebieden gedeelde risicofactoren hebben, en er vervolgens een vicieuze cirkel ontstaat waarbij depressie en verstoord eetgedrag elkaar versterken of in stand houden [132]
Stice en collega’s [83] pleiten voor het nagaan van depressieve symptomen bij screening voor eetpathologie, naast het afnemen van een korte lichaams(on)tevredenheidsvragenlijst en lijngedrag. Uit hun onderzoek bleek namelijk dat personen die hoog scoorden op lichaamsontevredenheid vier keer meer kans hadden om een eetstoornis te ontwikkelen dan degen die tevreden waren over hun lichaam, en bij personen met hoge lichaamsontevredenheid verhoogde de bijkomende aanwezigheid van depressieve symptomen het eetstoornisrisico aanzienlijk.
Een longitudinale studie uit 2011 toonde dat 10% van de kinderen die behandeld werden voor obsessieve-compulsieve stoornis (OCS), in de jaren nadien een eetstoornis ontwikkelde. De follow-up periode bedroeg 5 jaar. Op enkele uitzonderingen na ontstond de eetstoornis na de OCS. De link met anorexia nervosa kwam het sterkst naar voor. De kinderen die een eetstoornis ontwikkelden waren vaker meisjes, en kampten vaker nog steeds met OCS. Bij ongeveer 1/3 van hen hadden de obsessieve gedachten of handelingen in de kindertijd te maken met eten [134]. Binnen obsessieve-compulsieve stoornissen kan de obsessie ook te maken hebben met gezond eten. Bratman gaf hieraan de term ‘orthorexia’ [135, 136]. Dit wordt niet beschouwd als een aparte eetstoornis, maar kan wel ontaarden in de klinische kenmerken van een restrictieve eetstoornis [110].
Eetproblemen komen vaker voor bij personen met een mentale beperking. Deze kunnen gepaard gaan met overgewicht of ondergewicht. Bij personen met een lichte mentale beperking zien we een hogere prevalentie van obesitas. Dit wordt gelinkt aan onder meer een minder goede zelfcontrole rond (a) de hoeveelheid voedsel die gegeten wordt, (b) de eetsnelheid en (c) het maken van evenwichtige voedselkeuzes. Ondanks deze minder goede zelfcontrole hebben zij echter een hogere mate van zelfstandigheid rond eten en voedselkeuzes in vergelijking met personen met een ernstige mentale beperking. Bij personen met een ernstige mentale beperking komt voedselweigering dan weer vaker voor, en is er een hogere prevalentie van ondergewicht. Andere factoren die een rol spelen bij deze populatie zijn medische comorbiditeiten, gedragsproblemen en slikproblemen die het eetproces bemoeilijken of onaangenaam maken [137].
Daarnaast zijn er ook een aantal genetische syndromen die gepaard gaan met mentale beperking en typisch gelinkt worden aan een verhoogd risico op obesitas, zoals Down-syndroom, Prader-Willi-syndroom en Angelmansyndroom. Ook komt pica als eetstoornis vaker voor bij personen met een mentale beperking [138].
Heel wat anti-psychotische medicatie heeft als bijwerking een gewichtstoename te veroorzaken. Daarnaast heeft de stoornis een impact op de levensstijl, zoals minder goede eetgewoonten en minder fysieke activiteit in vergelijking met de algemene populatie [139].
ADHD komt voor in 2,5% à 5% van de bevolking en wordt gekenmerkt door onder meer impulsiviteit en onoplettendheid. Dit kan zich uiten in eetbuien en in een onregelmatige eetstructuur (maaltijden overslaan door gebrek aan planning of onvoldoende aandacht hiervoor), welke kunnen leiden tot overgewicht of obesitas. ADHD kan ook gepaard gaan met een verstoord slaap-waak-ritme, en slaaptekort wordt gelinkt aan een verstoorde regulatie van eetlust. Verschillende kenmerken van ADHD maken de jongere dus ook kwetsbaarder om obesitas te ontwikkelen. We zien dan ook dat jongeren met ADHD 40% meer relatieve kans hebben om obesitas te hebben dan jongeren zonder ADHD (10,3% van de jongeren met ADHD versus 7,4% van de jongeren zonder ADHD). Bij volwassenen loopt het risico zelfs op tot een verhoging met 70% (28,2 % van de volwassenen met ADHD versus 16,4% van de volwassenen zonder ADHD). Verder zien we ook een dosis-responsrelatie tussen ADHD en obesitas. De kans om ADHD te hebben, neemt toe naarmate de BMI hoger is [140, 121].
De gedragskenmerken bij ADHD en obesitas kunnen gerelateerd zijn aan verslavingsgedrag. Verstoringen in de neurotransmitter dopamine spelen een belangrijke rol in ADHD, obesitas en verslaving. Beeldvormingsstudies tonen een drietal neurobiologische mechanismen in ADHD, verstoord eetgedrag en obesitas. Deze hebben te maken met (1) responsinhibitie, (2) beloningsprocessen, en (3) emotieregulatie [140]. Recent onderzoek richt zich bovendien op de relatie tussen slaapkwaliteit bij een verstoord circadiaans ritme, melatonine en hormonen die de eetlust reguleren [140].
Hoewel er bidirectionele verklaringen zijn voor de relatie tussen ADHD en obesitas, zijn er indicaties dat ADHD symptomen het ontstaan van obesitas in de toekomst voorspellen. De impulsieve kenmerken en het aandachttekort vormen hierbij een mogelijke verklaring. Daarnaast kunnen beide aandoeningen verklaard worden door gedeelde biologische risicofactoren, zoals dopaminerge dysfuncties die de beloningsgevoeligheid beïnvloeden. Tot slot moeten we er ook rekening mee houden dat slaaptekort (bv. door ademhalingsproblemen bij obesitas) ook hyperactiviteit kan veroorzaken bij kinderen, wat een ADHD-achtig beeld kan geven [121].
De meerderheid van de kinderen met een stoornis binnen het autismespectrum vertonen verstoord eetgedrag. Selectief eetgedrag, waarbij slechts een beperkt gamma voedingsmiddelen aanvaard wordt, komt vijf keer zo vaak voor bij kinderen met ASS dan bij kinderen die een normale ontwikkeling doormaken [141]. Dit is vaak gelinkt aan een strak prototype rond hoe voedsel eruit moet zien, of aan atypische prikkelgevoeligheid, inclusief voedselprikkels zoals geur, smaak en textuur van voedsel [142]. Heel wat kinderen met ASS vertonen dan ook een verhoogde neofobie en zijn erg selectief of kieskeurig in het voedsel dat ze aanvaarden. Selectief eetgedrag maakt kinderen zowel kwetsbaar voor ondergewicht als voor overgewicht. Onderzoek naar het verband tussen autisme en gewichtsproblemen geeft echter tegenstrijdige resultaten. Sommige studies vinden wel een hogere prevalentie van overgewicht of ondergewicht [143, 142], andere vinden geen verschil met normaal ontwikkelende kinderen [144, 145]. Niet alleen is het aantal studies beperkt, ze worden ook geplaagd door methodologische beperkingen zoals kleine steekproeven [144]. Dit geldt ook voor studies rond nutritionele tekorten, waarbij de aard van de tekorten per studie lijkt te verschillen [143]. Verder is er erg weinig onderzoek rond de (op)voedingsstrategieën die ouders van kinderen met ASS gebruiken [142].
Daarnaast vormen medicatiegebruik om het gedrag van kinderen met autisme te reguleren, en bepaalde genetisch afwijkingen die gepaard kunnen gaan met autisme, bijkomende kwetsbaarheden voor overgewicht. Een andere gedeelde risicofactor tussen ASS en obesitas zijn slaapproblemen. Heel wat kinderen met ASS hebben minder goede slaapkwaliteit, en dit blijkt geassocieerd met een hogere prevalentie van overgewicht en obesitas bij deze subgroep. Deelname aan gezinsmaaltijden en aan fysieke activiteit, wat beschermende factoren zijn, is ook minder evident bij kinderen met ASS [144].
ASS (en ASS-trekken) worden ook gelinkt aan anorexia nervosa. ASS komt vaker voor bij (volwassen) patiënten met eetstoornissen. ASS lijkt een rol te spelen in therapieresistentie. Een comorbiditeit die al op jongere leeftijd aanwezig is, zorgt ervoor dat de eetstoornis blijft bestaan, waardoor bij volwassen patiënten een beduidend hogere prevalentie van ASS wordt gevonden bij patiënten met AN. ASS wordt dan ook gelinkt aan langdurige eetstoornissen [146, 147].
Meer info: zie www.eetexpert.be (speciale doelgroepen)
Kinderen met een fysieke beperking zijn minder fysiek actief, hebben minder evenwichtige voedingsgewoonten, en lopen een hoger risico op obesitas dan hun leeftijdsgenoten zonder beperking. De prevalentie van een te hoog gewicht ligt naar schatting twee tot drie keer hoger [148].