Stappenplan overgewicht en obesitas bij volwassenen – diëtist

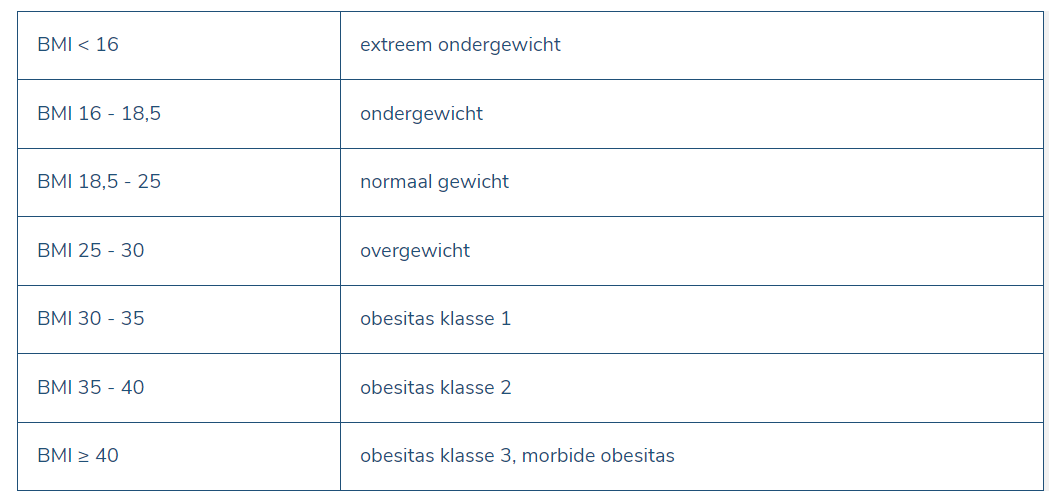
De definiëring van overgewicht en de inschatting van de ernst bij overgewicht gebeurt traditioneel aan de hand van de “Body Mass Index” (BMI).
BMI = gewicht (kg) / (lengte (m) x lengte (m)) = … kg/m²
Voor volwassenen (vanaf 18 jaar) hanteert de Wereldgezondheidsorganisatie (WHO) de volgende afkapwaarden
In 2013 werd in België de vijfde nationale gezondheidsenquête georganiseerd.
Metingen van Body Mass Index bij de Belgische volwassenen
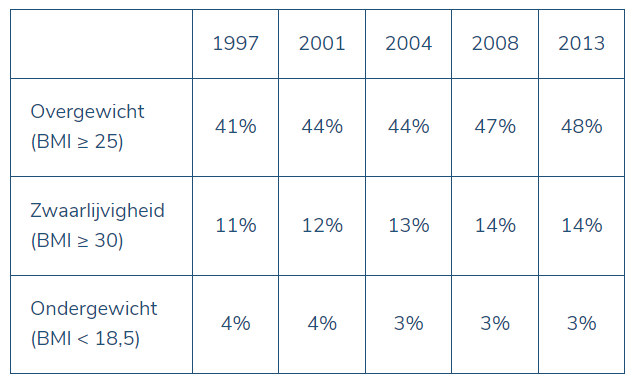
In vergelijking met de vier vorige gezondheidsenquêtes (1997, 2001, 2004 en 2008) is zowel de gemiddelde BMI als het percentage overgewicht bij volwassenen gestaag gestegen sinds 1997. Met een gemiddelde BMI van 25,4 is de doorsnee volwassene (18 jaar en ouder) te dik. De gemiddelde BMI stijgt met de leeftijd en dit tot 74 jaar, om daarna terug af te nemen. Bij niet minder dan 48% is het gewicht te hoog: 34% valt in de categorie overgewicht, terwijl 14% van de volwassen bevolking als zwaarlijvig omschreven kan worden. Meer mannen (55%) dan vrouwen (42%) hebben te kampen met overgewicht; voor obesitas zijn er geen verschillen tussen de geslachten. Ronduit verontrustend is dat vanaf de leeftijdsgroep 45 tot 54 jaar al meer dan de helft van de volwassenen overgewicht heeft en dat in de leeftijdsgroep 55 tot 74 jaar één persoon op vijf te maken heeft met zwaarlijvigheid.
We moeten er wel rekening mee houden dat verschillende factoren het gewicht kunnen beïnvloeden, zoals botstructuur en spiermassa, zodat een relatief hoge BMI niet automatisch betekent dat men te zwaar zou zijn. Het is dan ook niet wenselijk om te werken aan gewichtsverlies bij personen die volgens hun BMI in de categorie overgewicht vallen, maar een gezond eet- en beweegpatroon vertonen. Anderzijds is een eerder tengere lichaamsbouw door aanleg mogelijk, waardoor een lage BMI niet automatisch problematisch ondergewicht betekent. Een BMI geeft ook geen aanduiding over het vetgehalte of de vetverdeling. Naast gewicht en BMI zijn er ook andere factoren die het medisch risico bepalen (zie ondertaande tabel Overzicht medisch risico) [bron].
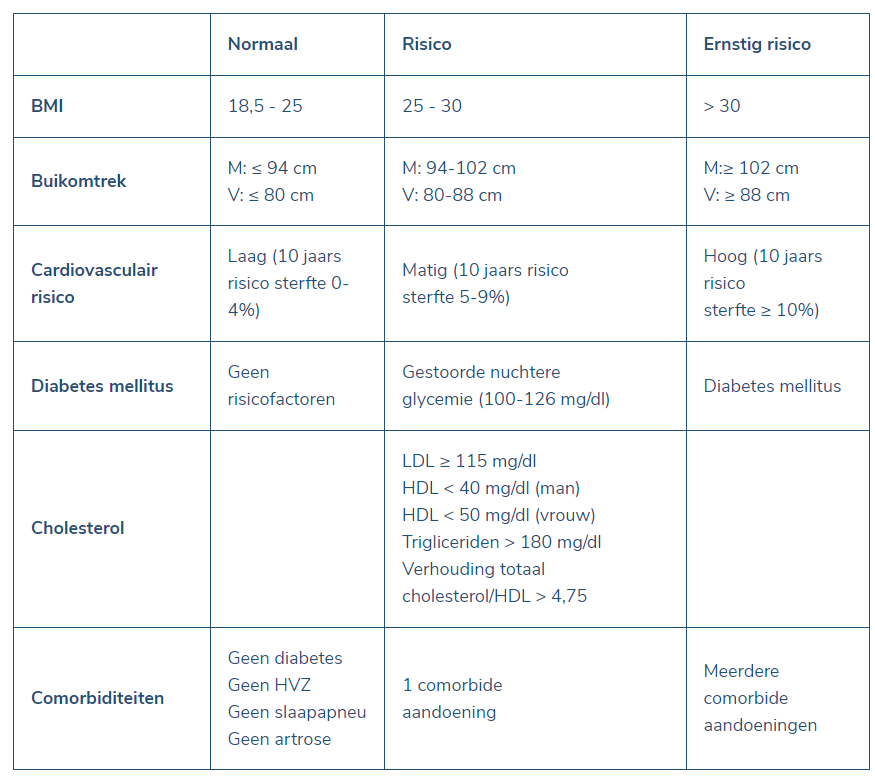
Men spreekt van een normaal gewicht bij een BMI tussen 18,5 en 25. Een normaal gewicht is echter niet per definitie gezond wanneer het op een risicovolle manier behaald of behouden wordt. Het is ook belangrijk om, naast het berekenen van de BMI, te screenen voor gewichtsgerelateerde risicofactoren. Opsporen van een onderliggend psychisch lijden, een functionele beperking, een eetstoornis,… zijn uitermate belangrijk om een gewichtsprobleem in een ruimere context te plaatsen (zie ook EOSS stadium).
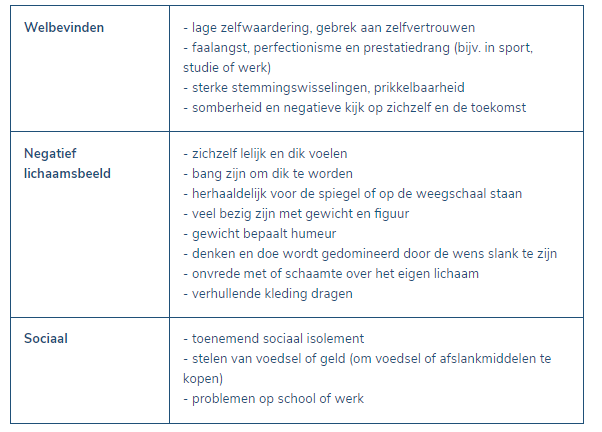
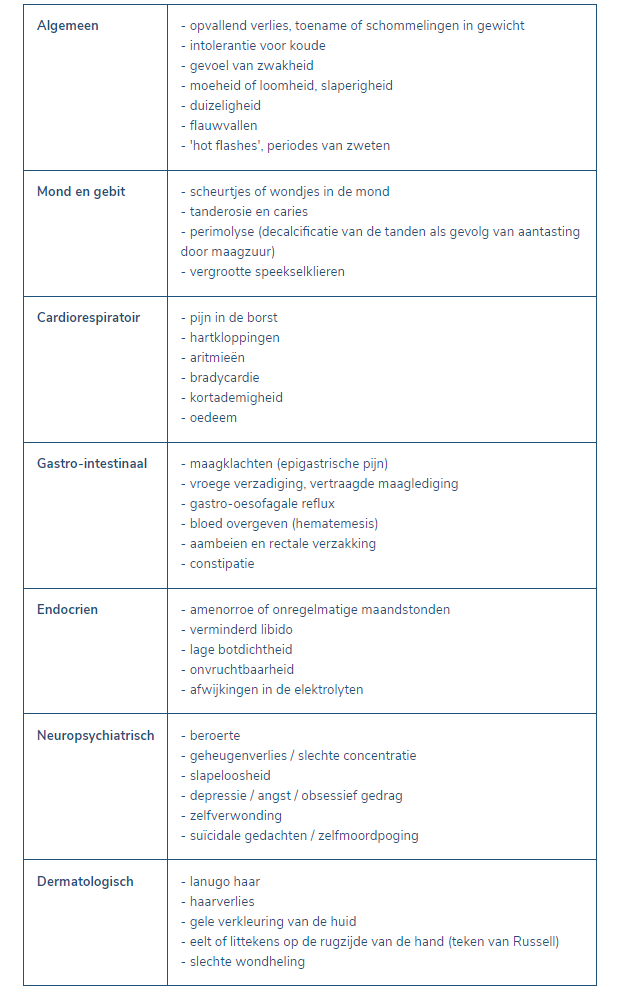
Zowel een te hoog als een te laag lichaamsgewicht kan gezondheidsrisico’s inhouden. De specifieke aard van de gezondheidsproblemen kan verschillen tussen beide groepen, maar in beide gevallen kunnen de implicaties ernstig zijn. Ondergewicht en overgewicht brengen comorbiditeiten met zich mee (zie onderstaande figuur) en een verhoogd mortaliteitsrisico. Aangezien zowel ondergewicht als overgewicht gezondheidsrisico’s met zich meebrengt, zou de focus op gewicht vervangen moeten worden door een focus op gezondheid.
Een nauwe samenwerking met de huisarts is aangewezen bij (vermoeden van) een genetisch syndroom of somatische aandoeningen gerelateerd aan het overgewicht.
Mogelijke lichamelijke gevolgen van het overgewicht op de gezondheid:
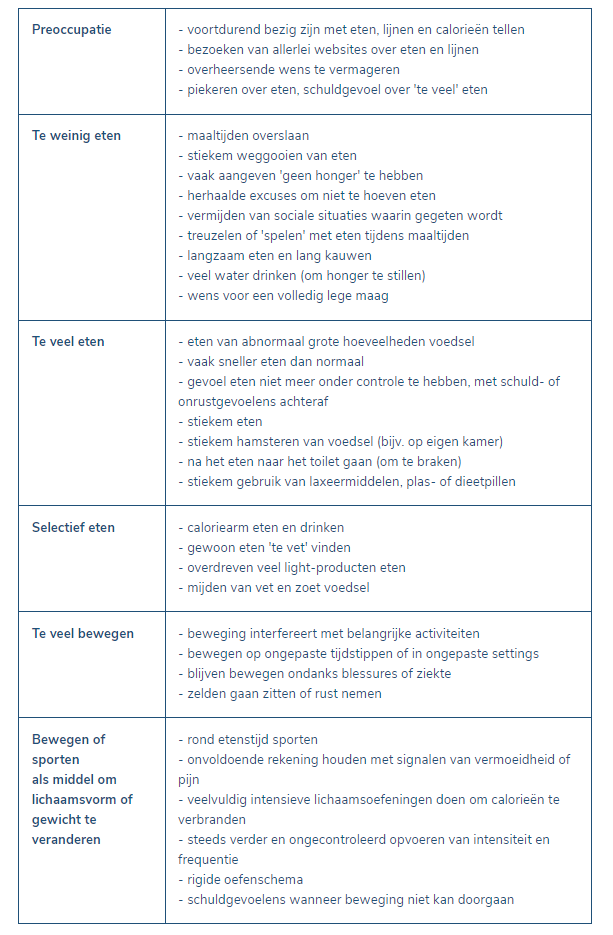
Nieuwe inzichten beschrijven hoe eet- en gewichtsproblemen aan elkaar gekoppeld zijn. Een verstoord eet- en beweegpatroon kan leiden tot overgewicht. Overgewicht kan daarom steeds wijzen op een onderliggend eetprobleem. In de totale groep obese personen wordt geschat dat een derde een ernstig eetprobleem heeft (overeten, eetbuien). Maar ook bij een normaal gewicht kan er sprake zijn van een (beginnend) eetprobleem. Anderzijds kan er ook sprake zijn van een gewichtsprobleem, zonder dat er sprake is van een eetstoornis.
In principe kan gesproken worden van een eetstoornis wanneer men in gedachten en gedrag voortdurend bezig is met wat men eet, met het eigen gewicht of lichamelijk voorkomen. Het afwijkend eetgedrag is wel het meest opvallende kenmerk (hoewel niet steeds observeerbaar), maar mag geen gevolg zijn van een lichamelijke aandoening of psychose.
De klassieke eetstoornissen zijn anorexia nervosa, boulimia nervosa en de eetbuistoornis. Als men niet voldoet aan alle diagnostische kenmerken van de beschreven eetstoornis kan er sprake zijn van een andere specifieke eetstoornis. Het klinische beeld hoeft niet minder ernstig te zijn. In een aantal gevallen kan een dergelijke eetstoornis zich ontwikkelen tot het volledig beeld van de klassieke eetstoornissen.
Een persoon kan in de loop van de tijd evolueren van het ene naar een ander type eetstoornis, maar de basisproblematiek blijft dezelfde ook al veranderen de uiterlijke kenmerken. Eetstoornissen moeten dan ook als een samenhangend geheel worden beschouwd: we spreken daarom van een spectrum van eetstoornissen.
Ongeveer 1% van de Belgen boven 18 jaar lijdt ooit aan anorexia nervosa, met een hogere prevalentie in bij tienermeisjes en jongvolwassen vrouwen (14-20 jaar). In DSM-5 worden volgende criteria opgesomd om te zien of iemand voldoet aan de diagnose ‘anorexia nervosa’:
Anorexia nervosa gaat niet gepaard met overgewicht of obesitas, en valt dus buiten de scope van dit draaiboek.
Ongeveer 1% van de Belgen boven 18 jaar lijdt ooit aan boulimia nervosa, en de stoornis treedt meestal voor het eerst op tussen 16 en 25 jaar. De stoornis komt vaker voor bij vrouwen dan bij mannen. In de DSM-5 worden volgende criteria onderscheiden (vrije vertaling)
Boulimia nervosa kan gepaard gaan met een normaal gewicht of met overgewicht.
Ongeveer 1,4% van de Belgen boven 18 jaar lijdt ooit aan de eetbuistoornis en deze ontstaat doorgaans tussen de leeftijd van 16 en 25 jaar. Deze groep eetstoornissen (ook bekend als „binge eating disorder‟) vertoont enige overlap met boulimia nervosa. Cliënten met deze eetstoornis hebben alle kenmerken van boulimia nervosa wat eetbuien betreft, maar compenseren niet zodat hun gewicht onvermijdelijk gaat stijgen. Deze cliënten zouden wel slanker willen zijn, maar hebben het opgegeven of houden hun lijnpogingen niet lang vol. De eetbuistoornis gaat dan ook vaak gepaard met overgewicht/obesitas.
Sinds kort wordt de eetbuistoornis als een afgebakende eetstoornis gedefinieerd. De DSM-5 lijst naast anorexia nervosa en boulimia nervosa ook voor deze groep specifieke criteria op:
De eetbuistoornis gaat doorgaans gepaard met overgewicht of obesitas. Uit onderzoek blijkt dat personen met een eetbuistoornis vroeger obesitas ontwikkelen en ook ernstiger dan personen zonder een eetbuistoornis. Ze hebben grotere fluctuaties in het gewicht en meer ongemakken van het gewicht. Er is sprake van meer problemen op vlak van sociaal functioneren en functioneren op het werk, er is meer psychologische stress en er zijn meer problemen op vlak van zelfwaardering.
Tot de andere specifieke eetstoornissen behoren:
Allerlei lichamelijke aandoeningen (met name infecties en tumoren) kunnen gepaard gaan met verlies aan eetlust en vermagering. Meest voorkomend zijn verstoringen van de spijsvertering zoals bij een maagontsteking (gastritis) of maagzweer (maagulcus). Dit kan indirect tot gewichtsverlies leiden door selectief eten (vermijden van specifieke voedingsmiddelen) zoals ook voorkomt bij het prikkelbare darm syndroom (darmkrampen) en ziekte van Crohn. Ook diabetes kan gepaard gaan met verstoord eetgedrag en zelfs ontsporen in eetbuien ten gevolge van een te streng dieet.
Uiteraard is een goed medisch onderzoek steeds aangewezen in het geval van eet- en gewichtsproblemen. Indien een somatische afwijking gevonden wordt, is het niet uitgesloten dat er psychische factoren kunnen meespelen of dat een eetstoornis verborgen kan zijn achter de lichamelijke aandoening. Belangrijk is te letten op de beleving van de persoon: in hoever minimaliseert of dramatiseert hij/zij de eetproblemen?
Verstoord eetgedrag komt bij diverse psychologische/emotionele en psychiatrische problemen voor. Vaak wordt er te weinig aandacht aan geschonken omdat men het een bijkomstig probleem acht en slechts als een ‘secundair symptoom’ beschouwt. Toch kan het uit de hand lopen en tot een ‘echte’ eetstoornis ontwikkelen. Bovendien mag men niet vergeten dat heel wat eetstoornissen een comorbiditeit met andere psychiatrische stoornissen kunnen hebben. Bij de aanpak zal hiermee rekening gehouden moeten worden.
Enkele voorbeelden :
Infofiche eetproblemen en eetstoornissen – klachten en signalen
Rechtstreekse en onrechtstreekse klachten bij eetproblemen en gewichtsproblemen.
Infofiche
– 107 KB
Infofiche eetstoornissen – signalen van een (beginnende) eetstoornis
Checklist signalen van een (beginnende) eetstoornis.
Infofiche
– 682 KB
Infofiche eetstoornissen screening SCOFF en ESP
Factoren die een risicoproces op gang kunnen brengen en beschermende factoren.
Infofiche
– 685 KB
Gezien de belangrijke overlap, moet de diëtist patiënten met overgewicht steeds screenen op eetstoornissen. Daartoe zijn twee vragenlijsten ontwikkeld voor de eerste lijn: de SCOFF en de ESP. Beide instrumenten bestaan uit 5 vragen waardoor het afnemen ervan niet veel tijd in beslag neemt en dus praktisch haalbaar is in de praktijk.
Omdat eetstoornissen verborgen kunnen zijn achter een andere problematiek of weinig opvallen als de betrokkene het niet direct als een klacht of probleem naar voren schuift, moet men er toch bedacht op blijven, en verschillende signalen of risicofactoren onderzoeken (zie onderstaande tabellen).
Bij vermoeden van een eetstoornis, verwijst de diëtist door naar een psycholoog voor een grondige exploratie van de problematiek.
Uit recent onderzoek blijkt dat de Edmonton Obesity Staging System (EOSS), onafhankelijk en beter dan BMI alleen, mortaliteit zou voorspellen . Dit is dus een belangrijk klinisch hulpmiddel bij de inschatting van de ernst bij overgewicht en obesitas. Daarnaast geeft dit aan dat een aanpak gericht op de gezondheid meer effectief kan zijn dan een aanpak gericht op het gewicht. Met dit model is het mogelijk dat een cliënt met een nipt te hoge BMI een heus gezondheidsrisico loopt als dit overgewicht gepaard gaat met ernstige gewichtsgerelateerde psychologische symptomen. Omgekeerd is het ook mogelijk dat een cliënt met een nipt te hoog gewicht verder gezond is. Types van klachten staan in dit model op gelijke hoogte in plaats van voorwaardelijk of hiërarchisch geordend. Dit sluit beter aan bij de reële inschatting van de gezondheid èn bij de individuele situatie van de cliënt
Infofiche overgewicht ernstinschatting EOSS
Gerichte zorgtoewijzing vanuit de eerstelijn bij de aanpak van overgewicht.
Infofiche
– 895 KB
Edmonton Obesity Staging System (EOSS)
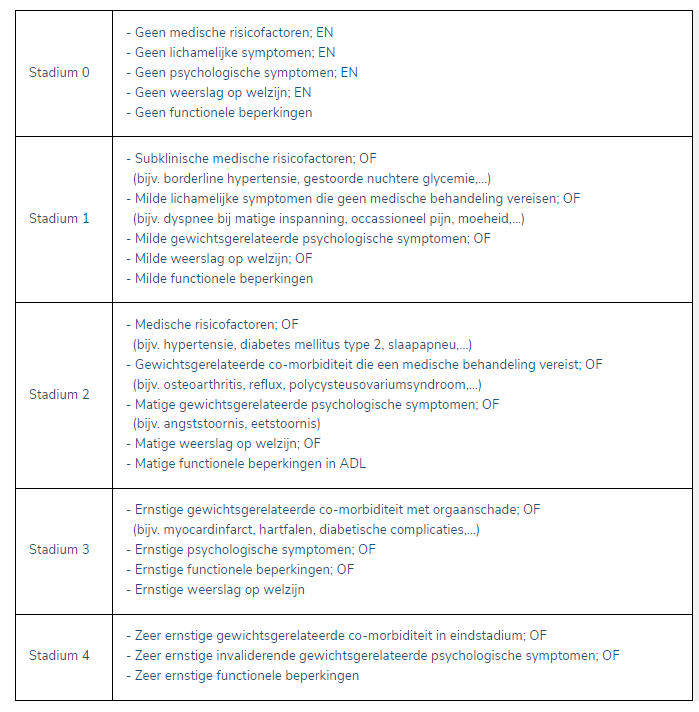
Aangezien diverse informatie van belang is bij het bepalen van het stadium, wordt dit bepaald in samenspraak met de betrokken disciplines. Daarbij is in ieder geval afstemming met de huisarts aangewezen. Naargelang het stadium van het gewichtsprobleem zal de behandeling intensiever zijn en zal samenwerking met andere disciplines vereist zijn.
Bij een risicoschatting EOSS 0 en 1 is een vaste partner in ieder geval de huisarts. Ook andere disciplines kunnen kortdurend ingeschakeld worden bij de begeleiding naar een gezonde leefstijl. Bij een risicoschatting EOSS 2 tot 4 krijgt de samenwerking met andere, extra disciplines een meer prominente rol. Een multidisciplinaire aanpak is dan onontbeerlijk.