Werken rond eetproblemen en gewichtsproblemen voor de kinderarts
Gezondheid bij kinderen hangt nauw samen met eten en gewicht. Als kinderarts speel je dan ook een belangrijke rol in de opvolging van gewicht van kinderen en ben je aanspreekpunt voor groeivragen van ouders. Dit kan zowel in je eigen praktijk als binnen bv. de CLB-context. Verder kan je werkzaam zijn binnen een kliniekteam, en ook zorg dragen voor patiënten met ernstige eetstoornissen. Je hebt dus een mogelijke rol binnen preventie, diagnostiek en behandeling binnen verschillende contexten. Deze website probeert je te ondersteunen in je verschillende rollen.
Basiskennis
Alle basiskennis over eetproblemen, eetstoornissen en gewichtsproblemen kan je vinden in het stappenplan basiskennis eetstoornissen en gewichtsproblemen. Er is ook een stappenplan basiskennis specifiek bij kinderen.
Stappenplan basiskennis eetstoornissen en gewichtsproblemen
Hier vind je het algemene stappenplan met basiskennis rond eetstoornissen en gewichtsproblemen.
Stappenplan
Stappenplan basiskennis eetstoornissen en gewichtsproblemen kinderen
Hier vind je het algemene stappenplan met basiskennis rond eetstoornissen en gewichtsproblemen.
Stappenplan
Preventie
Bij elk kind kan je inzetten op gezonde leefstijl. Hierbij hebben we niet alleen aandacht voor eetgedrag en beweging, maar ook voor een positief lichaamsbeeld, slapen, en emotieregulatie. Onze infopagina en infofiches rond gezonde leefstijl zijn handvatten voor jou én (de context van) het kind.
Ook kennis van de normale ontwikkeling van eetgedrag helpt je om ouders te ondersteunen in groeivragen.
Beweging is belangrijk voor jong en oud, en jong geleerd is oud gedaan. In de tekst beweging bij kinderen met overgewicht en obesitas vind je de informatie en tools om beweging bij kinderen te ondersteunen, met extra aandacht voor de rol van de arts.
Verder zijn er verschillende fiches om het gesprek rond de weegschaal te ondersteunen, per leeftijdsgroep; bruikbaar binnen de CLB-context of in de privépraktijk.
Vroegdetectie en vroeginterventie
Vroegdetectie
Voor vroegdetectie is het belangrijk om kennis en aandacht te hebben voor risicofactoren en signalen die kunnen wijzen op eetproblemen of gewichtsproblemen. Bij kinderen is gewichtsopvolging van bijzondere waarde.
Het stappenplan basiskennis eetstoornissen en gewichtsproblemen kinderen biedt uitgebreide info rond deze thema’s, net als het stappenplan eetproblemen en gewichtsproblemen voor CLB.
Vroeginterventie
Bij kinderen met overgewicht die weinig gezondheidsproblemen ondervinden, kan de kinderarts leefstijladvies geven ter preventie van verdere gezondheidsproblemen en groeivragen rond eten en gewicht van ouders beantwoorden. Het stappenplan basiskennis eetstoornissen en gewichtsproblemen kinderen, en het boek Groeiwijzer met bijhorende infofiche helpen hierbij.
Daarnaast is er een stappenplan beweging bij overgewicht en obesitas kinderen uitgewerkt (discipline-overschrijdend) rond beweging bij kinderen met overgewicht.
Medische opvolging
De kinderarts heeft heel wat kennis rond de lichamelijk gevolgen van eetstoornissen en kan het medisch risico mee opvolgen. Dit omvat zowel een goede diagnostiek, ernstinschatting, als medische opvolging tijdens en na de behandeling. Het stappenplan basiskennis eetstoornissen en gewichtsproblemen kinderen en het stappenplan eetproblemen en eetstoornissen voor huisartsen helpen je hierbij.
Bij kinderen met overgewicht, helpt de EOSS-P je om een inschatting te maken rond de ernst en zorgnoden bij (kinderen met) overgewicht. Het stappenplan basiskennis eetstoornissen en gewichtsproblemen kinderen geeft handvatten rond diagnostiek en opvolging bij kinderen met overgewicht.
De infofiche eerstelijnsaanpak INNOVATE geeft een mogelijke structuur aan je traject rond overgewicht of eetproblemen. Het stappenplan eetproblemen en gewichtsproblemen voor CLB ondersteunt je werk rond eetstoornissen en gewichtsproblemen in de CLB-context.
Medisch-pediatrische zorg rond eetstoornissen
In 2020 kreeg Eetexpert heel wat vragen van medisch-pediatrische ziekenhuisafdelingen rond de zorg voor kinderen en jongeren met een eetstoornis. Door de COVID-19 pandemie en de maatregelen in residentiële eetstoornisklinieken, bovenop bestaande wachtlijsten, komen meer jongeren terecht op een afdeling pediatrie. We brengen dan ook graag enkele handvatten samen rond de medische zorg bij eetstoornissen, die inspirerend kunnen zijn voor ziekenhuizen die (tijdelijk) zorg opnemen voor jongeren met een eetstoornis. In 2021-2022 zetten we verder in op deze doelgroep.
Met dank aan Dr. Katrien Maes (ZNA – Universitaire Kinder- en jeugdpsychiatrie Antwerpen, zorgeenheid Eetstoornissen) en Ursula Van den Eede (kinderpsychologe Eetkliniek Paika UZ Brussel) voor hun input.
Het profiel van de patiënt op een medisch-pediatrische afdeling
Wanneer een jongere op een medisch-pediatrische afdeling terechtkomt, gaat het meestal over een anorexia nervosa problematiek. Dit heeft te maken met de gemiddeld vroegere aanvangsleeftijd van deze stoornis (ongeveer 1/5 van de patiëntengroep ontwikkelt eerste symptomen tussen 10 en 14 jaar) in vergelijking met boulimia nervosa of de eetbuistoornis, die doorgaans ontstaan aan het einde van de adolescentie of in de jongvolwassenheid en terechtkomen op afdelingen voor volwassenen. Het gaat dus doorgaans over patiënten met (ernstig) ondergewicht waarvan het klinisch beeld achteruitgegaan is (zoals gewichtsevolutie, bloedwaarden, bloeddruk, hartslag, lichaamstemperatuur), en die nood hebben aan medische stabilisatie.
De ernst hangt dus af van verschillende factoren. Er bestaan verschillende cut-off waarden voor diverse medische paramaters van somatische gevolgen, zoals de criteria van MARSIPAN voor kinderen en jongeren tot 18 jaar (zie Royal College of Psychiatrists, 2012; deze werd intussen vervangen door MEED, 2022). De precieze cut-off waarden verschillen echter tussen richtlijnen. In de beslissing weegt het totaalbeeld, de combinatie van (evolutie in) parameters door. Niettemin kunnen dergelijke criteria voor medische opname informatief zijn.
De rol van de medisch-pediatrische afdeling in de behandeling
Er zijn verschillende aspecten aan de zorg binnen medisch-pediatrische afdelingen. We gaan dieper in op het medisch luik, het voedingsluik, en het psychologisch luik. Daarnaast kan er ook ondersteuning zijn vanuit o.a. kinesitherapie (bv. relaxatie), onderwijs, recreatie etc.
Medisch luik
Medische stabilisatie, via verhoogde voedselinname en gewichtstoename, is een belangrijk behandeldoel. Om de medische toestand in te schatten, worden enkele medische onderzoeken uitgevoerd, zoals bloedbeeld, botdensiteit en EKG. Bij de inschatting van (de ernst van de) gewichtsevolutie en ‘minimaal gezond’ gewicht is het belangrijk zicht te hebben op de gewichtsevolutie vóór de stoornis zich ontwikkelde. Niet elk kind (of jongere) vertrekt vanuit dezelfde BMI, volgt dezelfde groeicurve. De groeicurves (van toepassing op kinderen jongeren tot 18 jaar) kunnen opgevraagd worden bij het CLB en/of de pediater (eventueel via de ouders). Het minimaal gezond gewicht wordt bepaald i.f.v. de gewichtscurve die het kind had voor de eetstoornis. Verder dient het minimaal gezond gewicht toe te laten dat de menstruatie zich herstelt bij meisjes, en dat gezondheidsrisico’s onder controle zijn.
De gewichtstoename die beoogd wordt, situeert zich tussen 300g en 500g per week. Het is dus niet de bedoeling dat het kind supersnel bijkomt. Gewichtstoename moet op een gezonde manier gebeuren, en de jongere moet de behandeling verdragen. Bij ondervoeding bestaat er een risico op ‘refeeding’ syndroom. Dit is een cluster van metabole verwikkelingen, die kunnen voorkomen wanneer iemand die ondervoed is opnieuw een grotere/normalere voedselinname heeft. Wanneer de patiënt terug meer koolhydraten inneemt en verbruikt, komt insuline vrij die een snelle opname van kalium, fosfaat en magnesium in de cellen stimuleert voor de stofwisseling van glucose. Dit komt bovenop de reeds lage voorraden van deze elektrolyten bij ondervoede patiënten. Er ontstaat dus snel een tekort aan deze elektrolyten, wat een belasting vormt voor het hart dat vaak reeds verzwakt is. De gevolgen kunnen dan ook dodelijk zijn. Bovendien kan de insuline een hypoglycemie uitlokken. Klinische kenmerken van ‘refeeding’ syndroom zijn o.m., spierzwakte, hemolytische anemie (afbraak van rode bloedcellen), delier, epileptische aanvallen, coma, hartritmestoornissen, en hartstilstand. Dit syndroom is zeldzaam maar levensbedreigend waardoor behandelaars er steeds rekening mee dienen te houden bij herstel van een eetstoornis, in het bijzonder in de eerste weken van refeeding. In de eerste weken van gewichtsherstel wordt daarom regelmatig een bloedafname gedaan.
Psychologisch luik
Binnen de context van een medische opname, zijn de belangrijkste psychologische behandeldoelen het verhogen van kennis en inzicht rond de ziekte bij de jongeren en hun gezin via psycho-educatie, en werken rond motivatie. Via psycho-educatie wordt zicht gegeven op wat een eetstoornis is, en hoe deze een invloed heeft op het denken, het gedrag en de gezondheid. De resultaten van de medische onderzoeken kunnen helpen bij de psycho-educatie, en hebben dus een dubbele functie. Kennis rond de stoornis helpt ook herkennen wanneer de gezonde aspecten van de jongere aan het woord zijn, en wanneer de eetstoornis de overhand heeft. Deze inzichten zijn niet alleen essentieel voor het herstel van de jongere, ze zijn ook voor de gezinsleden erg belangrijk.
Psycho-educatie kan bijdragen tot probleembesef, en zo de motivatie bevorderen. Anderzijds weten we ook dat kennis niet voldoende is om gedrag te veranderen. Dit zou ook voorbijgaan aan de sterke angst voor gewichtstoename bij de jongere met een eetstoornis. Het opbouwen van een warme hulpverleningsrelatie, waarbij de jongere zich ondersteund voelt, maar waarbij er tegelijk strikte en duidelijke afspraken zijn rond eetgedrag en beweging, speelt ook een belangrijke rol in het opbouwen van motivatie. Waar mogelijk krijgt de jongere ook verantwoordelijkheden en keuzemogelijkheden (bv. rond variatie of uitbreidingsmogelijkheden in het menu), uiteraard binnen bepaalde grenzen (bv. keuzes hebben een evenwaardige calorische waarde). Verder kan er ook gebruik gemaakt worden van externe bronnen van motivatie, zoals het koppelen van (evolutie in) voedselinname aan de mogelijkheid om in het weekend even naar huis te mogen.
Psycho-educatie en motivatie starten bij de eerste opvang. De jongere en het gezin krijgen kans om hun verhaal te doen, en er wordt toelichting gegeven bij de volgende stappen (bv. welke hulpverleners zullen langskomen en welke onderzoeken zullen plaatsvinden) en de werkwijze van de afdeling (bv. op welke manier wordt gewerkt aan gewichtstoename en medische stabilisatie). Deze uitleg verhoogt de voorspelbaarheid, en ondersteunt een gedeelde visie tussen jongere, gezin en behandelteam rond de aanpak.
Voedingsluik
De gewichtstoename wordt bereikt via een eetschema op maat van de voedingstoestand en het eetgedrag van de patiënt, na een grondige voedingsanamnese. Er wordt zoveel mogelijk geprobeerd om de normale eetsituatie te benaderen. Het eetschema wordt afgestemd op het eetgedrag van de jongere bij de start en opgebouwd met een zekere mate van inspraak van de jongere. Indien de jongere erg weinig voeding inneemt op het moment van de opname, kan minimaal gestart worden met een halve portie van de warme maaltijd en 1 boterham bij de broodmaaltijd, uiteraard aangevuld met voldoende vocht. Een dergelijk minimaal eetschema wordt snel opgedreven, rekening houdend met het risico op het refeeding syndroom.
Er zijn 6 eetmomenten per dag (3 hoofdmaaltijden, 3 tussendoortjes). De jongere krijgt een bepaalde tijd om de maaltijd of het tussendoortje te consumeren (bv. 30 minuten voor een warme maaltijd, 15 min voor een tussendoortje). De maaltijd kan individueel of in groep zijn, maar elke jongere heeft een begeleider tijdens het maaltijdmoment. Deze probeert het maaltijdmoment zo ontspannen mogelijk te laten verlopen en de aandacht van eten af te leiden. Voor of na het eten kunnen angsten en moeilijkheden rond het eetmoment wel besproken worden.
Het is belangrijk dat de jongere de kans krijgt te starten met normale voeding, ook indien de toestand van de jongere bij het medisch team grote ongerustheid opwekt. Bij onvoldoende voedselinname via normale voeding kan hoogcalorische bijvoeding als drank worden toegevoegd. Sondevoeding wordt enkel gegeven als voldoende voedselinname via normale voeding en bijvoeding onmogelijk is. Net zoals vaste voeding en bijvoeding, wordt sondevoeding ‘in bolus’ gegeven, gekoppeld aan een maaltijdmoment, en dus niet continu noch ’s nachts.
Afdelingen verschillen in de manier waarop ze deze gefaseerde aanpak uitvoeren: sommige doorlopen deze fase indien nodig bij elke maaltijd, gekoppeld aan het al dan niet leegeten van het bord. Andere bouwen op over een langere periode waarbij eerst enkele dagen geprobeerd wordt om voldoende inname te bereiken met gewone voeding, voor de volgende stappen gezet worden. Wat de strategie rond bijvoeding en sondevoeding ook is, het is wezenlijk dat er een gedeelde visie is binnen het team, zodat de moeilijke stap om tot sondevoeding over te gaan, zo sereen mogelijk kan verlopen voor patiënt, gezin en zorgteam.
Na het eetmoment is er rust voorzien (bv. 30 min. na een tussendoortje, 45 min. na een warme maaltijd). Deze rustmomenten zijn doorgaans moeilijk voor de jongere, en de drang om (overmatig) te bewegen of op een andere maladaptieve manier de spanning te verminderen (bv. automutilatie) kan groot zijn. Op deze momenten helpt het om nabijheid te tonen, bv. doordat leden van het team die in de buurt zijn, even binnenspringen.
Ontslag van een medische opname
De medische afdeling vormt deel van een drieluik, met ambulante psychologische zorg en residentiële psychologisch/psychiatrische zorg als partners. De instroom kan vanuit ambulante of residentiële zorg komen, en evengoed de uitstroom. Goede communicatie en afstemming binnen dit drieluik bevorderen continuïteit van zorg.
Net zoals opnamecriteria niet strikt afgelijnd zijn, overweegt ook bij ontslag het klinisch beeld, en de evolutie in voedingsstatus en gedrag. Verder wordt bij doorstroom of terugstroom naar ambulante zorg ook rekening gehouden met het verloop van de momenten thuis en de impact ervan op het gewicht. Blijft de bereikte stabiliteit behouden na een moment thuis, zowel qua gewicht als in gezinsdynamiek?
Ondersteuningsmiddelen
Psycho-educatie
Volgende links kunnen inspirerend zijn voor psycho-educatie over eetstoornissen. De informatie is niet leeftijdsspecifiek.
- 9 waarheden over eetstoornissen (AED): klik hier
- Wat zijn eet- en gewichtsproblemen (Eetexpert): klik hier
- Over eetstoornissen (ANBN): klik hier
- Info voor naasten (Eetexpert): klik hier
Motivatie
- E-learning rond motiveren bij eet- en gewichtsproblemen bij adolescenten en volwassenen: klik hier
- Fiche die handvatten uit 3 motivatiekaders samenbrengt: klik hier
De aanpak en opvolging van eetstoornissen
- De richtlijn van de Royal College of Psychiatrists rond jongeren (-18 jaar) (Management of really sick patients with anorexia nervosa – MARSIPAN) vind je hier. Deze werd intussen vervangen door MEED – Medical Emergencies in Eating Disorders, CR233; 2022.
- E-learning rond de verschillende aspecten van de (basis)behandeling van eetstoornissen bij adolescenten en volwassenen (multidisciplinair): klik hier.
- Ondersteuningsmateriaal rond de detectie en somatische opvolging van eetstoornissen bij oudere adolescenten en volwassenen. Dit werd ontwikkeld voor de ambulante hulpverlening, maar bevat ook heel wat nuttige info voor residentiële hulpverlening. Klik hier.
Eetstoornissen op medisch-pediatrische afdelingen
- Webinar rond de aanpak van eetstoornissen op medisch-pediatrische afdelingen: klik hier.
Terugvalpreventie
Bij terugvalpreventie ondersteun je je patiënt om het herstel vast te houden. Je kadert periodes van herval en terugval naar het kind en zijn/haar context. Je bent aandachtig voor periodes van verhoogde stress in het leven van je patiënt, die terugval kunnen triggeren, en verwijst door naar geschikte hulp wanneer extra ondersteuning nodig is. Je vindt handvatten rond terugvalpreventie in de verschillende stappenplannen. Verwijsadressen vind je via onze verwijslijn eetproblemen of de verwijstool.
Samenwerking
In de zorg voor personen met eetproblemen en gewichtsproblemen werk je ook samen met andere zorgverleners (psycholoog/psychiater, diëtist, kinesitherapeut…) en met de context van de patiënt. Raadpleeg de verwijstool voor verwijsadressen van gespecialiseerde zorgverleners in je regio.
Datum laatste aanpassing: 19 september 2023
Uitgelichte materialen
Materialen waarmee je aan de slag kunt als kinderarts.
Stappenplan eetstoornissen – Pediatrie
Eetstoornissen op pediatriediensten van algemene ziekenhuizen.
Stappenplan
– 2.4 MB
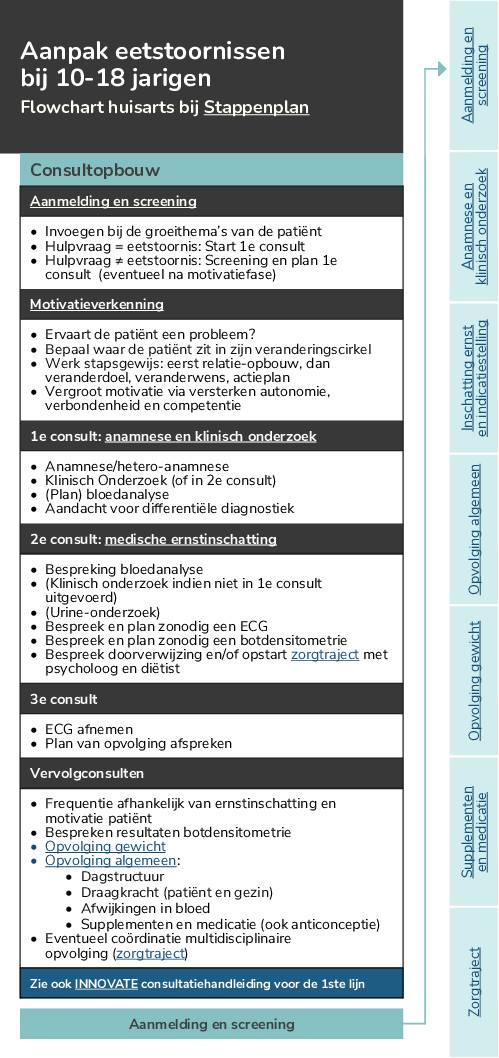
Flowchart eetstoornissen in de praktijk (jongeren) – huisarts
Flowchart bij stappenplan eetstoornissen voor de huisarts en kinderarts (rond jongeren).
Flowchart
– 348 KB
Stappenplan overgewicht kinderen en jongeren – Huisarts
Stappenplan overgewicht en obesitas bij kinderen en jongeren – huisarts
Stappenplan
– 7.7 MB
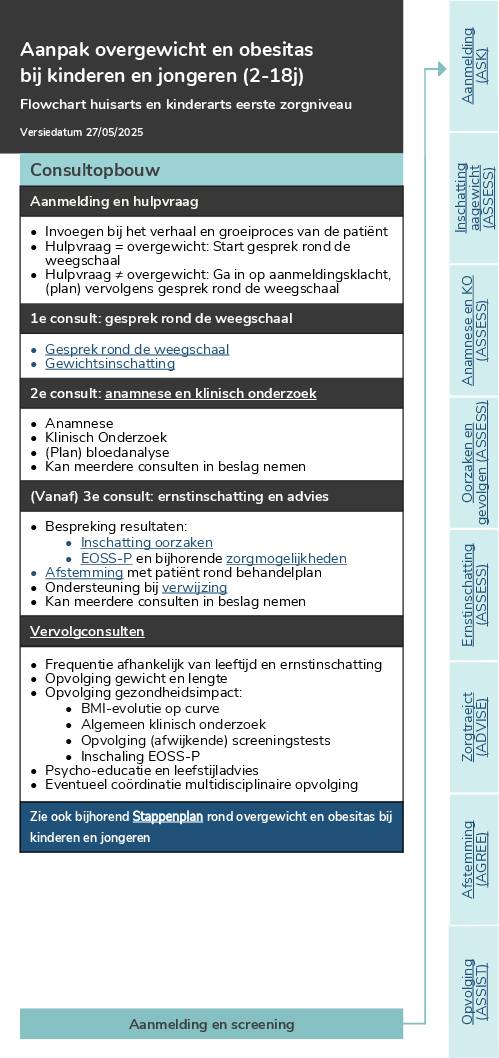
Flowchart overgewicht en obesitas kinderen en jongeren – huisarts en kinderarts
Flowchart rond overgewicht en obesitas bij kinderen en jongeren, voor huisarts en kinderarts.
Flowchart
– 598 KB
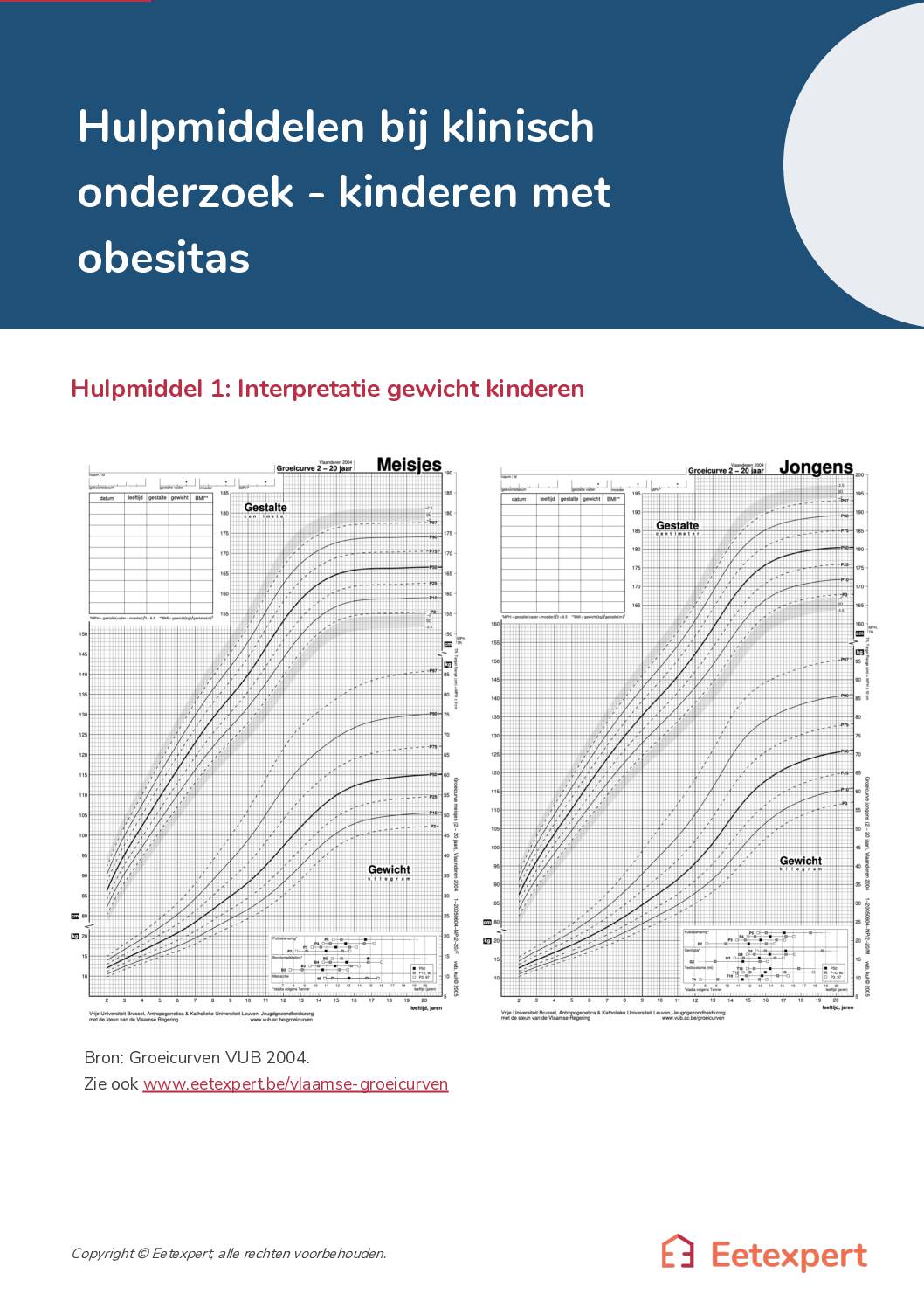
Infofiche overgewicht kinderen – klinisch onderzoek – huisarts
Hulpmiddelen bij klinisch onderzoek bij kinderen met obesitas
Infofiche
– 621 KB
Infofiche ALLES – Jonge kinderen
Hoe ondersteun je als eerstelijnshulpverlener of preventiewerker de ALLES-groeithema’s bij jonge kinderen?
Infofiche
– 221 KB
Vraag en antwoord
Wat zijn de kenmerken van een eetstoornis?
Een eetstoornis heeft verschillende componenten. Verstoord eetgedrag staat centraal, maar er is ook impact op lichamelijk en psychosociaal welzijn. Meestal is er een negatief lichaamsbeeld, een wens om slank te zijn en is gewicht erg belangrijk in de manier waarop je naar jezelf kijkt. Personen met een eetstoornis kunnen zich meer en meer gaan terugtrekken van sociale activiteiten. Ook kan er door het eetprobleem een gewichtsprobleem ontstaan (overgewicht en ondergewicht zijn mogelijk). Daarnaast kunnen er medische problemen optreden door ondervoeding, purgeergedrag en/of eetbuien.
Meer info
Info rond eetproblemen en eetstoornissen
Heeft iemand die weinig lust maar niet wil afvallen, ook een eetstoornis?
Iemand die weinig lust maar niet wil afvallen, kan een eetstoornis hebben. Maar dit is niet altijd zo.
Als iemand eenzijdig of weinig eet, kan dat verschillende oorzaken hebben:
- Slikangst
- Angst om nieuw of onbekend voedsel te proeven
- Negatieve ervaringen met bepaald voedsel
- Sterke overtuiging dat bepaald voedsel ongezond voor je is
De voedselvermijding kan de groei en gezondheid onder druk zetten, en kan psychosociale gevolgen hebben (bv. depressieve gevoelens, niet meer deel kunnen nemen aan bepaalde sociale activiteiten). Dan kan de diagnose ‘vermijdende/restrictieve voedselinnamestoornis’ (een eetstoornis) van toepassing zijn.
Is preventief informatie geven over eetstoornissen effectief om ze te voorkomen?
Interventies die enkel focussen op de gevaren van eetstoornissen hebben geen preventief effect. Bovendien zijn er heel wat bezorgdheden rond deze aanpak: informeren over de kenmerken van eetstoornissen kan kwetsbare jongeren ‘op ideeën brengen’ en het kan verstoord gedrag normaliseren. Ook is de adolescentie een periode waarin aandacht zoeken een normaal ontwikkelingsthema is. Dit maakt het heel belangrijk om niet enkel probleemgedrag onder de aandacht te brengen, maar vooral te focussen op gezonde groeithema’s. Hoewel er tot heden weinig rechtstreeks bewijs is dat informatie geven over de risico’s van eetstoornissen schadelijke effecten heeft, moet er toch heel voorzichtig omgesprongen worden met het informeren van jongeren rond gevaarlijke methoden om gewicht te verliezen. Onderzoek toont ook dat preventieprogramma’s die psycho-educatie rond eetstoornissen bevatten, minder effectief zijn.
Wat dan wel?
Zet in op een gezonde leefstijl.
Is preventief informatie geven over de gevaren van overgewicht effectief om gewichtsproblemen te voorkomen?
Interventies die enkel focussen op de risico’s van overgewicht kunnen schadelijke effecten hebben. Ze zijn stigmatiserend, kunnen lichaamsontevredenheid uitlokken, en kunnen aanzetten tot ongezonde gewichtscontrolestrategieën. Te eenzijdige focus op gewicht is bij de preventie (en aanpak) van overgewicht en obesitas te vermijden. Het bevorderen van een gezonde leefstijl, met inbegrip van gezond en evenwichtig eten, plezierige fysieke activiteiten op maat en een gezond lichaamsbeeld zijn te verkiezen uitgangspunten. Gezond eetgedrag is veel ruimer dan de ‘juiste’ voedingsmiddelen eten, het gaat over een regelmatig eetpatroon waarbij gevarieerd wordt gegeten binnen verhoudingen die in lijn zijn met de voedingsaanbevelingen (bv. van de voedingsdriehoek). Hierbij bestaat een ontspannen houding tegenover eten en bewegen (zie eetcompetentie). Het halen van de doelstellingen op vlak van gewicht aan de hand van ongezonde methoden moet ten zeerste worden ontmoedigd (bv. maaltijden overslaan, restrictieve diëten op vlak van calorieën of het weglaten van bepaalde voedingsgroepen, extreem bewegen…). (zie pagina de risico’s van lijnen).
Hoe communiceer je dan wel best rond eten en gewicht?
Je vindt info en handvatten op de infopagina rond Stigmatisering en communicatie.
Hoe kan ik vermijden dat ik stigmatiseer als hulpverlener?
Interventies bij hulpverleners die inzetten op empathie en kennisverhoging rond (diversiteit in) oorzaken en (beperkte) “controleerbaarheid” van gewicht, hebben een gunstige impact op destigmatisering Verder kan de EOSS(-P) kan hulpverleners ondersteunen in het kijken naar en praten over obesitas. Daarnaast zijn heel wat handvatten voor de-stigmatisering van eet- en gewichtsproblemen (en psychische problemen) te vinden in technieken binnen motiverende gesprekvoering: de patiënt benaderen als persoon in al zijn facetten en niet als “stoornis”; toestemming vragen om het gewicht te bespreken; negatieve termen zoals “dik” en “mager” vermijden; aansluiten bij de nood aan autonomie, verbondenheid en competentie van de patiënt.
De bevinding dat stigmatisering prevalent is onder hulpverleners, zelfs onder zij die veel ervaring hebben met de doelgroep, roept ons allen op om onze eigen mogelijke vooroordelen onder de loep te nemen. Stigmatisering zit ook in “kleine” dingen: modemagazines met enkel slanke modellen en stoelen met smalle armleuningen in de wachtkamer, weeg- of onderzoeksmateriaal dat niet afgestemd is op personen met obesitas, minder tijd besteden aan de consultatie, en minder alternatieve hypotheses onderzoeken bij gezondheidsklachten van personen met een gewichtsprobleem. Kleine aanpassingen kunnen een groot verschil maken in de zorgkwaliteit.
Enkele handvatten om een steunende, niet-beoordelende omgeving te scheppen:
- Pas de gespreksprincipes toe van motiverende gespreksvoering
- Bedenk dat patiënten negatieve ervaringen ten opzichte van hun gewicht gehad kunnen hebben bij andere hulpverleners en benader patiënten tactvol.
- Erken de complexe etiologie van obesitas en communiceer dit met collega’s en patiënten om het stereotype te vermijden dat obesitas te wijten is aan een gebrek aan wilskracht.
- Exploreer alle oorzaken van de overgewicht, niet enkel eet- en beweeggedrag.
- Erken dat veel patiënten al herhaaldelijk geprobeerd hebben om af te vallen.
- Benadruk gedragsveranderingen eerder dan enkel het getal op de weegschaal.
- Erken de moeilijkheid van het doorvoeren van leefstijlveranderingen.
- Erken dat kleine veranderingen in gewicht (5 à 10%) kunnen resulteren in significante gezondheidsvoordelen.
- Creëer een steunende omgeving bijvoorbeeld door gepaste stoelen (stevig, zonder armleuning) en materiaal te voorzien in de praktijkruimte.
Check ook de infofiche Niet-stigmatiserend praten over eten en gewicht voor hulpverleners.
Deze Ted-talk (youtube) toont ook waarom de boodschap ‘minder eten en meer bewegen’ bij personen met overgewicht zo schadelijk is.
Wat zijn handvatten voor de behandeling van eetproblemen bij iemand met ASS?
Enkele kernpunten zijn:
- Verhelderen
- Visualiseer verwachtingen
- Verhoog voorspelbaarheid en breng meer structuur
- Besef dat kleine veranderingen een groot verschil kunnen maken
- Zorg voor rust en een positieve sfeer aan tafel
- Leren eten
- Werk stap voor stap, hap voor hap
- Leg de lat laag
Meer handvatten vind je in de infofiche Eetproblemen en autisme
Wat is er zo eigen aan het werken met personen met een eetstoornis?
In het stappenplan voor je discipline gaan we dieper in op deze vraag.
Voor de diëtist: stappenplan Eetstoornissen voor diëtisten vind je antwoord op deze vraag.
Voor de psycholoog/orthopedagoog: stappenplan Eetproblemen en eetstoornissen voor psychologen en CGG
Wat is de rol van beweging in de behandeling van overgewicht?
Het is belangrijk om de focus van de behandeling van overgewicht, en dus ook van beweging, níet te leggen op afvallen of calorieën verbranden, maar wél op gezondheidswinst. Zo draag je bij aan de preventie van verstoord eet- en beweeggedrag. Beweging heeft tal van voordelen rond fysieke en mentale fitheid. Metabole gezondheid is een belangrijk concept binnen de behandeling van overgewicht, en beweging levert hieraan een belangrijke bijdrage.
Meer info vind je op deze infopagina. De infofiche Gezonde leefstijl ALLES – Leuk bewegen helpt je de juiste focus vinden.
Wat als een kind vegetarisch wil eten?
Basisprincipes
Het is belangrijk om nog steeds melkproducten en eieren te eten (veganisme wordt afgeraden bij kinderen) een evenwichtige, volwaardige voeding is de kern voor een goede groei en ontwikkeling, ook bij een vegetarisch eetpatroon.
Begeleiding door een diëtist om zo’n volwaardige, gevarieerde voeding bij het kind te verzekeren kan een zinvolle stap zijn.
Het is ook zinvol om de relatie met eten hierin mee te nemen, waarbij er een evenwicht is tussen
- Ontspannen omgaan met eten en voedingskeuzes (genieten van wat je eet)
- Een zekere mate van controle (regelmatig eetpatroon met hoofdmaaltijden en tussendoortjes, afstemming op honger en verzadiging)
Vanuit eetstoornispreventie is het zinvol om te bevragen waarom het kind een vegetarisch eetpatroon verkiest. Gaat het om ethische redenen zoals dierenleed, klimaat, …? Of denkt het kind hierdoor af te vallen? Als het kind gemotiveerd is om vegetarisch te eten omdat hij of zij denkt hierdoor af te vallen, zal verder doorgevraagd moeten worden. Waarom denkt het kind te moeten afvallen? Is er sprake van overgewicht? Bijkomende begeleiding kan nodig zijn.
Meer info
Folder Kind & gezin en VVK rond vegetarische voeding bij kinderen, met aandachtspunten om tekorten te vermijden
Eetcompetenties
Wat kan ik doen voor ouders van een jongere met een eetstoornis?
Je kan ouders best zoveel mogelijk betrekken in de behandeling. Ze kunnen heel veel doen als natuurlijk steunwerk bij herstel. Maar ze voelen vaak onmacht en vragen richting en hulp: Je kan ouders toeleiden naar ons specifiek Informatiepakket eetstoornissen voor ouders en de Toolbox eetstoornissen voor ouders. Op verschillende plaatsen in Vlaanderen starten momenteel groepen voor ouders van jongeren met een eetstoornis.
Wat zijn de richtlijnen rond beweging bij iemand met een eetstoornis?
Beweging kan een plaats hebben in de behandeling, binnen bepaalde grenzen. Gecontroleerde en aangepaste fysieke activiteit heeft een positieve invloed op fysieke en mentale gezondheid. Bij compulsief beweeggedrag vermindert gecontroleerde beweging ook de drang om constant te bewegen, en verhoogt het de dialoog met het lichaam. Bewegingsadviezen voor personen met eetproblemen en eetstoornissen vind je hier. Daarnaast zijn er ook richtlijnen rond beweging bij eetstoornissen, en zelfs een richtlijn specifiek voor sporters met een eetstoornis. Je kan deze richtlijnen raadplegen op https://www.safeexerciseateverystage.com/sees-guidelines.
Wat is de rol van de (kinder)psychiater in de ambulante behandeling van een eetstoornis?
De (kinder)psychiater wordt doorgaans ingeschakeld bij een eetstoornis wanneer de behandeling moeizaam verloopt of er (vermoedens zijn van) psychische comorbiditeit. De (kinder)psychiater neemt vaak een zorgcoördinerende rol op zich en zorgt ervoor dat alle betrokken hulpverleners op één lijn zitten.
Daarnaast draagt de (kinder)psychiater bij aan het vormgeven van het behandelbeleid vanuit een breed diagnostisch perspectief, zorgt de (kinder)psychiater voor medicamenteuze opvolging indien nodig en evalueert hij/zij of een wijziging in de behandelaanpak of intensifiëring (bijvoorbeeld deeltijdbehandeling of gespecialiseerde eetkliniek) nodig is.
Tot slot beoordeelt de (kinder)psychiater vaak of een jongere psychisch in staat is om wel of niet naar school te gaan.
Wat is typisch per leeftijdsfase i.v.m. eetgedrag?
Het boek Groeiwijzer en bijhorende infofiche met samenvatting geeft handvaten voor elke leeftijdsgroep.
- Peuters en kleuters mag je ‘verleiden’ om te proeven: Zij hebben vaak angst voor nieuw, vreemd eten. Je kan ze helpen door eten herhaald aan te bieden en uit te nodigen om van alles te proeven. Meestal hebben kleuters een goed ingebouwd kompas, ze kunnen goed hun eigen energiebehoeften reguleren en aanvoelen of ze (nog) honger hebben.
- Lagereschoolkinderen mag je goede gewoonten leren: zij hebben al wat minder angst voor ‘nieuw’ eten, maar eten vaker vanuit externe prikkels (bv. eten dat lekker ruikt of er lekker uitziet). Het is de leeftijd om goede eetgewoonten te leren, bouw ontbijt in als iets vanzelfsprekends en leer hun dat er tussen de maaltijden (en vaste tussendoortjes) niet wordt gegeten.
- Jongeren komen in een sterke groeifase. Het is voor hen een uitdaging om hun veranderende energiebehoefte te leren kennen. Ook hun lichaam verandert sterk van vorm. Help ze om mild en zorgend te zijn voor hun lichaam, verwijs ze naar wat hun lichaam allemaal voor hen doet.
Tip: Hou rekening met de levensfase waarin iemand zich bevindt vooraleer je rode vlaggen hijst.
Meer info vind je op de infopagina Eetgedrag in ontwikkeling
Waarom stellen we gezondheidswinst voorop als behandeldoel bij overgewicht, eerder dan gewichtsverlies?
Meer factoren dan het huidig eet- en beweeggedrag hebben een invloed op iemands gewicht. Een persoon met overgewicht kan een gezonde leefstijl hebben (net zoals een persoon zonder overgewicht een ongezonde leefstijl kan hebben). De “maakbaarheid” van ons gewicht is beperkter dan de maatschappij ons doet geloven. Als we advies geven zonder een grondige inschatting van de factoren die een rol spelen in het ontstaan en behoud van overgewicht bij een individu, kunnen we gedrag uitlokken dat contraproductief werkt (bv. streng lijngedrag). Een gezonde leefstijl brengt een verbetering met zich mee in metabole gezondheid, ook als de behandeling niet resulteert in gewichtsverlies.
Meer info vind je in het stappenplannen per discipline:
- voor diëtisten: Overgewicht bij volwassenen voor diëtisten
- voor huisartsen: Overgewicht en obesitas bij volwassenen voor huisartsen
Waarom lopen personen met diabetes type 1 verhoogd risico op eetproblemen en –eetstoornissen?
Leven met diabetes werkt in op verschillende risicofactoren:
- Leven met diabetes vraagt namelijk een nauwkeurige opvolging van wat, wanneer en hoeveel gegeten wordt, om de bloedglucose onder controle te houden en een correcte dosis insuline te geven. Dit kan een erg strikt eetpatroon uitlokken, en dus mogelijks een verstoring in het evenwichtig eetgedrag.
- De opstart van de insuline behandeling bij type 1 diabetes zorgt voor een herstel van het gewicht, waardoor het gewicht stijgt. Dit kan lichaamsontevredenheid uitlokken.
- Type 1 diabetes is een ook chronische aandoening, en leven met diabetes en de mogelijke gevolgen van deze aandoening is een psychologische stressfactor.
- Diabetes heeft invloed op het honger- en verzadigingsgevoel, waardoor het eetgedrag verstoord kan geraken.
Wat zijn handvatten voor de behandeling van overgewicht bij personen met een mentale beperking?
Overgewicht bij personen met een mentale beperking komt vaker voor. Maar het onderzoek naar factoren en behandeling is beperkt. Je kan dezelfde basis gebruiken voor behandeling als bij de algemene populatie. Focus dus op eetgedrag, beweging en gedragstherapie. Verder kan je het taalgebruik aanpassen aan het begripsniveau van de persoon met een beperking. Concrete gedragsdoelen stem je af op de context waarin de persoon leeft.
Maak de inhoud van de behandeling concreet en visueel. Help de persoon met een beperking om een duidelijke structuur op te bouwen. Zo kan je maaltijden voorspelbaar maken en eetmomenten inplannen tussen de dagelijkse activiteiten.
De inhoud van de behandeling komt dus overeen met die voor de algemene populatie. Daarom kan je inspiratie vinden in de algemene protocollen rond behandeling van overgewicht.
Tips om iets eenvoudig en concreet te maken kan je bijvoorbeeld vinden in protocollen voor kinderen (bv. protocollen van Caroline Braet). En via Sclera kan je zelf visualisaties en pictogrammen maken.
Meer info
Indien er ook sprake is van een autismespectrumstoornis
Wat is de relatie tussen eetstoornissen en gewichtsproblemen enerzijds en ontwikkelingsstoornissen anderzijds?
Tussen ASS en eetstoornissen en gewichtsproblemen zijn verschillende gedeelde risicofactoren, zoals bv. een selectief eetpatroon en slaapproblemen. Daarnaast speelt ook medicatie een grote rol. De medicatie die gebruikt wordt om het gedrag van kinderen met autisme te reguleren (antipsychotica zoals Risperdal, Dipiperon), en bepaalde genetische afwijkingen die gepaard kunnen gaan met autisme, blijken een kwetsbaarheid te zijn voor overgewicht.
Ook ADHD blijkt een verhoogd risico te vormen op de ontwikkeling en instandhouding van eetstoornissen en gewichtsproblemen. Zo kunnen impulsiviteit en onoplettendheid zich uiten in eetbuien of een onregelmatig eetpatroon (bv. Maaltijden overslaan door gebrek aan planning). Maar ADHD lijkt ook vaak gepaard te gaan met een verstoord slaapritme, wat op zijn beurt de regulatie van eetlust verstoort. Daarnaast bestaat er ook een hoge comorbiditeit tussen ADHD en stoornissen van het purgerende type, waarbij de impulsiviteit een rol blijkt te spelen in het compensatiegedrag.
Meer informatie kan gevonden worden op deze pagina over autisme (link met eetproblemen en eetstoornissen) en in het stappenplan Eetproblemen en eetstoornissen voor psychologen en CGG.
Waarom moeten we aandacht besteden aan obesitas bij kinderen?
Behandeling van obesitas bij kinderen is belangrijk. Zowel voor de gezondheid en het welzijn van het kind nu, als voor de gezondheid van de volwassene later.
Obesitas behandelen betekent niet dat het kind ‘op dieet’ gaat. Maar wel dat we de oorzaken van obesitas in kaart brengen. En dat we kind en gezin ondersteunen in het opbouwen en behouden van een gezonde leefstijl. Daarnaast is een goede opvolging van groei en gezondheid essentieel.
Kinderen met obesitas zijn kwetsbaarder. Ze zijn vaak sneller moe, blijven soms achter bij sport en spel, en ondervinden vaker pesterijen door leeftijdsgenoten. Dit heeft een grote impact op het zelfbeeld en welbevinden. Daarnaast lopen kinderen met obesitas meer risico om een eetstoornis te ontwikkelen. Factoren die hierbij meespelen zijn een focus op gewicht en uiterlijk, wat kan leiden tot zelfstigma en stigma vanuit de omgeving.
Bij de preventie en aanpak van obesitas is het dus belangrijk om versterkend te werken om het risico op eetstoornissen en andere psychische problemen te verminderen.
Meer info
Overgewicht bij kinderen
Moet een patiënt met een eetstoornis en ondergewicht eerst bijkomen voor psychotherapie kan starten?
Ernstig ondergewicht kan gepaard gaan met meer striktheid en een afgevlakte stemming. Dit kan het werken rond de oorzaken van de eetstoornis moeilijker maken in therapie.
Toch zijn psychotherapie en werken aan gewicht geen aparte stukjes. Bij de behandeling van een eetstoornis wordt zowel gewerkt rond een gezond gewicht als rond oorzaken en factoren die de eetstoornis in stand houden. Motiverend werken aan de angst voor toename in gewicht is ook een psychologisch aspect van de behandeling.
Meer info
Behandelaspecten en zorg op maat bij eetstoornissen
Heel wat patiënten zijn bang voor opname. Wat helpt om die drempel te verminderen?
Een opname wordt vaak gezien als laatste kans of noodmaatregel. Dat is het niet. Een opname kan tijdelijk deel uitmaken van het behandeltraject.
Er kunnen momenten zijn dat een opname het meest verantwoord en minst risicovol is. Verder wordt opname niet enkel overwogen vanuit medische redenen, maar ook om de patiënt of het gezin een periode tot rust te laten komen of om de betrokkene een duwtje in de rug te geven. Onderdompelen in een ‘bad’ van behandeling kan snelle verandering geven.
Heel wat ambulante behandelaars maken vooraf afspraken rond wanneer opname aangewezen is. Dit betekent dat de patiënt en het gezin op de hoogte zijn van de redenen tot opname en mee verantwoordelijkheid dragen deze stap te zetten wanneer de situatie het vraagt.
Ook hier blijven de klassieke ingrediënten van motivatie belangrijk:
- Uitleg geven waarom deze stap nodig is.
- Waar mogelijk keuze geven in behandelcentra.
- Betrokken blijven, de hulpverleningsrelatie hoeft niet te stoppen door de opname. Na de opname kan ambulante begeleiding verdergaan.
Wat als menstruaties niet terugkeren na een ruime periode van gewichtsherstel?
Het uitblijven van menstruaties kan verschillende redenen hebben:
- Het gewicht kan toch nog te laag zijn; bij jongeren moeten we rekening houden met nog verdere groei, en los van de leeftijd speelt ook de BMI vóór de eetstoornis een rol;
- Mogelijk is er nog een onregelmatig of eenzijdig eetpatroon;
- Mogelijk is er teveel aan sport of fysieke inspanning;
- Ook psychische stressfactoren kunnen een rol spelen.
Naast deze inschatting van onderhoudende factoren van het uitblijven van de menstruatie, kan de arts of gynaecoloog een hormoononderzoek uitvoeren en nagaan of er in de eierstokken enige activiteit op gang komt.
Wanneer vermindert de zwelling van speekselklieren en gezicht?
Normaal verdwijnt de zwelling van de speekselklieren een week na het stoppen met braken en eetbuien. Dit kan soms langer duren. Let echter op: na het stoppen van braken kan zich tijdelijk een vochtophoping voordoen (oedeem) in het gelaat ’s morgens bij het opstaan. ’s Avonds kan dit bij de benen opduiken. Dit heeft te maken met een verandering in de vochtbalans van het lichaam. Door het regelmatig braken (of laxeren) is er vochtverlies opgetreden zodat het lichaam daarna veel water opslorpt om het evenwicht te herstellen. Daarom kan het gewicht hierdoor in enkele dagen sterk toenemen, maar dat verdwijnt meestal spontaan.
Neem zeker geen vochtafdrijvende middelen. Bij ernstig of blijvend oedeem kan de huisarts aanraden om enige tijd de vochtinname te beperken en een zoutarme voeding te nemen. De huisarts volgt dan ook de bloedwaarden op (bv. natrium en kalium).
Meer info
Infofiche Eetstoornissen – Psycho-educatie rond herstel – huisarts
Wat zijn de sterftecijfers bij eetstoornissen en gewichtsproblemen?
Lichamelijke complicaties zijn de voornaamste doodsoorzaak bij eetstoornissen, naast suïcide. Daarom is een goede inschatting en opvolging door een gespecialiseerd arts van vitaal belang. Anorexia nervosa heeft een mortaliteitsrisico van 5% (2% bij adolescenten), Bij boulimia nervosa wordt het algemeen mortaliteitsrisico geschat op ongeveer 2%.
Meer informatie kan teruggevonden worden in het stappenplan voor de arts, alsook in de flowchart Eetstoornissen in de praktijk – huisarts.
Waarom is het belangrijk om goed zicht te hebben op de somatische gevolgen van eetstoornissen en gewichtsproblemen?
Kennis van de lichamelijke gevolgen van eetstoornissen helpt de arts op minstens 3 vlakken:
- Hoewel heel wat medische symptomen gelinkt kunnen worden aan een aanpassing van het lichaam aan de eetstoornis, kunnen een aantal gevolgen levensbedreigend zijn. De arts moet kunnen inschatten wanneer deze symptomen een dringende medische behandeling vereisen.
- Ondergewicht en overgewicht kunnen ook veroorzaakt worden door andere lichamelijke aandoeningen. Kennis van de typische symptomen bij een eetstoornis helpt bij de differentiaaldiagnose.
- Bepaalde lichamelijk symptomen van eetstoornissen kunnen lijken op medische aandoeningen, maar zijn enkel een aanpassing aan de gewijzigde voedselinname en vragen geen aparte behandeling. Door een goede kennis van deze symptomen wordt over-diagnostiek tegengegaan.
Een belangrijke kanttekening is dat gevaarlijke complicaties bij een eetstoornis eerder de uitzondering dan de regel zijn.
De specifieke lichamelijke gevolgen bij zowel Anorexia Nervosa, Boulimia Nervosa en de Eetbuistoornis worden uitgebreid beschreven in het stappenplan Eetproblemen en eetstoornissen voor huisartsen. Hierbij kan ook de infofiche Eetstoornissen in de praktijk – huisarts met een flowchart voor de praktijk en risico-inschatting voor jou helpend zijn.
Wat is het gewichtsdoel bij een eetstoornis met ondergewicht?
Dat is geen exacte wetenschap. Het is belangrijk dat de patiënt een gewicht bereikt dat terug binnen de gezonde grens ligt. Dus bij volwassenen zou je naar BMI 20 kunnen streven. Maar als de BMI voor de eetstoornis hoger lag, kan het doel hoger liggen. Er wordt ook voorgesteld om een range te geven van enkele kilo’s waarbinnen het gewicht ligt dat men wil bereiken, in plaats van een specifiek getal.
Bij jongeren is het belangrijk dat de normale groei en ontwikkeling zich herstelt. Daarom houdt het gewichtsdoel rekening met de groeicurven (gewicht, lengte, BMI) vóór de eetstoornis, de leeftijd waarop de puberteit startte, en het huidige stadium van de puberteit. Verder is het belangrijk om bij jongeren die nog groeien het gewichtsdoel regelmatig aan te passen (elke 3 à 6 maanden).
Meer info
Medische opvolging van eetstoornissen – herstel van eetgedrag en gewicht
Voor de huisarts: het stappenplan Eetproblemen en eetstoornissen voor huisartsen
Wat als het gewicht van een patiënt met ondergewicht niet stijgt tijdens de behandeling?
Een gezond gewicht bereiken is een behandeldoel bij een eetstoornis met ondergewicht. De snelheid van deze toename zal afhangen van de behandelcontext en de specifieke situatie van de patiënt.
Het proces van stofwisseling en verandering in gewicht zit complex in elkaar. De ene patiënt zal meer moeten eten dan de andere om dezelfde hoeveelheid gewicht te winnen. En er kan een periode zijn waarin het lichaam de extra calorieën omzet in warmte, waardoor gewichtstoename nog niet optreedt.
Eerst moet men natuurlijk zeker zijn dat er voldoende calorieën gegeten worden. Uiteraard speelt het verbruik door fysieke inspanning ook een rol. Vele patiënten onderschatten hun bewegingsdrang en neiging om voortdurend ‘bezig’ te zijn. Verder kan er ook sprake zijn van (stiekem) braken of het gebruik van laxeermiddelen.
Bij de behandeling van een eetstoornis is het belangrijk een arts te betrekken. Deze kan de gezondheid van de patiënt opvolgen en nagaan of er medische problemen zijn die ‘energie’ vragen en gewichtstoename belemmeren.
Het niet bereiken van een gewenste gewichtstoename kan betekenen dat er intensievere zorg nodig is. Heel wat ambulante behandelaars maken vooraf concrete afspraken met hun patiënt rond gewicht en purgeergedrag om een ambulante behandeling te volgen.
Als er bezorgdheid is rond het verloop van de behandeling, bij de patiënt zelf, het gezin, of leden van het behandelteam, is het goed dit te bespreken met de behandelaar of het team.
Vanaf welk BMI is opname nodig bij een eetstoornis?
Hoewel de BMI een belangrijke parameter is, houdt de behandelaar ook rekening met de snelheid en manier van gewichtsverlies.
Voorbeeld
Iemand kan lang op BMI 16 staan en enig evenwicht bereikt hebben. Dit is minder risicovol dan iemand die op BMI 16 terecht is gekomen door heel snel te vermageren.
Bovendien verhoogt purgeergedrag (braken, laxeer- of plasmiddelen gebruiken) het risico, los van gewicht.
In de praktijk
Iemand met BMI lager dan 16 krijgt vaak het advies om fysieke inspanningen te beperken (sport, fietsen, turnen)
BMI 15 is vaak een ondergrens voor ambulante therapie (of percentiel 30 bij onvolgroeide jongeren).
Maar BMI en lichamelijke gezondheid zijn niet de enige factoren die meespelen in een opname.
Meer info
Infofiche Eetstoornissen – Zorg op maat en ernstinschatting
Stappenplan Eetproblemen en eetstoornissen voor huisartsen
Bestaat er iets om dikkere speekselklieren weg te krijgen bij boulimia nervosa?
Het zwellen van de speekselklieren bij een eetstoornis is bekend. Het is een meestal pijnloze verdikking te merken of voelen voor beide oren of aan de onderkaak. Het is meestal gekoppeld aan het braken. Als het braken stopt, verdwijnt de zwelling langzaam en meestal volledig. Een specifiek medicijn bestaat niet.
Hoe kan een eetstoornis opgespoord worden en welk testmateriaal bestaat er?
Er zijn verschillende elementen in de detectie van eetstoornissen.
Een hulpverlener die alert wil zijn voor een eetstoornis bij een patiënt, heeft een goede kennis nodig van symptomen, en risico- en beschermende factoren. Zo kan bij een persoon die verhoogd risico loopt, of in kader van een algemeen psychiatrisch basisonderzoek, een screeningsvragenlijst afgenomen worden. De SCOFF en de ESP zijn voorbeelden van screeningsvragenlijsten.
Bij een vermoeden van een eetstoornis, zullen de verschillende domeinen van een eetstoornis in kaart gebracht worden, zoals gewichtsgeschiedenis, verstoord eet- en beweeggedrag, lichaamsbeeld, gedragingen om het gewicht onder controle te proberen houden zoals purgeergedrag en lichamelijke klachten.
Om een diagnose te stellen, is een gestructureerd klinisch interview de “gouden standaard”, zoals de SCID die de verschillende DSM-5 symptomen van een eetstoornis bevraagt. Daarnaast zijn er heel wat vragenlijsten die kunnen helpen om een beeld te vormen van de symptomen, en van andere klachten die personen met een eetstoornis kunnen hebben (denk aan angst, depressie).
Meer info
Infofiche Eetstoornissen – Signalen van een (beginnende) eetstoornis
Infofiche Eetproblemen en gewichtsproblemen – risicoprofiel
Screeningsvragenlijsten
Domeinen van een eetstoornis
Testmateriaal
Vormingen
Relevante vormingen voor de kinderarts.
Hulplijn
Ben je als kinderarts op zoek naar doorverwijsadressen? Als zorgverlener kan je de verwijstool voor gespecialiseerde zorg bij eet- en gewichtsproblemen raadplegen. Zit je met een vraag of ben je op zoek naar advies? Neem gerust contact op met ons.
Verwijslijn eetproblemen
Ben je op zoek naar hulp voor een eetprobleem? Maak je je zorgen? Contacteer ons vrijblijvend voor zorgverleners in je buurt op de verwijslijn eetproblemen.
Verwijstool voor zorgverleners
Als zorgverlener kan je de verwijstool voor gespecialiseerde zorg bij eet- en gewichtsproblemen raadplegen. Neem contact op met ons of de provinciale zorgpunten eetstoornissen voor advies en ondersteuning bij behandeling of doorverwijzing.
Advieslijn voor preventie, beleid en pers
Contacteer ons voor advies bij beleidswerk, wetenschappelijk onderzoek, zorgorganisatie, communicatie of persvragen. Laat je inspireren door onze handige toolbox voor mediamakers.